|
© Borgis - Postępy Nauk Medycznych 3, s. 203-210
*Ewa Szczepańska
Postępy w leczeniu otyłości
Progress in obesity treatment
Klinika Endokrynologii Centrum Medycznego Kształcenia Podyplomowego w Warszawie
Kierownik Kliniki Endokrynologii: prof. CMKP dr hab. med. Wojciech Zgliczyński Streszczenie
Leczenie otyłości jest trudne i mało skuteczne, gdyż homeostaza ustrojowa nastawiona jest na akumulację energii, czyli mechanizmy przeciwstawiające się chudnięciu są silniejsze niż te które chronią przed przybywaniem na wadze. Ponadto otyłość jest w dużej mierze uwarunkowana genetycznie. Celem leczenia zachowawczego otyłości jest uzyskanie 5-10% ubytku ciężaru ciała. Pierwszym etapem terapii jest modyfikacja stylu życia polegająca na stosowaniu diety niskokalorycznej i zwiększeniu aktywności fizycznej. To postępowanie zalecane jest już w przypadku nadwagi (BMI>25 kg/m2) i współistnieniu powikłań. Przy braku skuteczności diety zalecamy leczenie farmakologiczne, które wskazane jest w otyłości (BMI>30 kg/m2), lub nadwadze (BMI>27 kg/m2) ze współistniejącymi powikłaniami. Leki stosowane w terapii otyłości to sibutramina i orlistat, a nowy lek rimonabant oczekuje na rejestrację w Polsce. Rimonabant, antagonista receptora kanabinoidowego CB-1, powoduje ubytek 5-10% ciężaru ciała oraz zmniejsza o 50% ryzyko zespołu metabolicznego. Brak skuteczności leczenia zachowawczego powoduje wzrastające zainteresowanie chirurgią bariatryczną, która może być stosowana w przypadku otyłości olbrzymiej (BMI>40kg/m2) lub otyłości przy BMI>35 kg/m2 i współistnieniu powikłań. Leczenie chirurgiczne umożliwia uzyskanie redukcji 20-40% ciężaru ciała, jednakże wiąże się z możliwością powikłań i z koniecznością długotrwałych zmian w sposobie życia. Słowa kluczowe: otyłość, dieta niskokaloryczna, aktywność fizyczna, leczenie farmakologiczne, system endokanabinoidów, chirurgia bariatryczna
Summary
Obesity treatment is difficult and unsuccessfull, because body homeostasis is prone to energy accumulation, it means that mechanisms defending against weight loss are more robust than those to combat weight gain. Besides obesity is strongly genetically determined. The goal of behavioral and pharmacological therapy is 5-10% weight loss. The first step of treatment is lifestyle modification consisting on hypocaloric diet in conjunction with physical activity. This strategy is recommended early in case of overweight (BMI>25 kg/m2) accompanied by comorbidities. When diet is not effective we advice pharmacological treatment, which is recommended for obesity (BMI>30 kg/m2), or overweight (BMI>27 kg/m2) accompanied by comorbidities. Yet only two medications are approved to treat obesity – sibutramine and orlistat, a new drug rimonabant is waiting for approval in Poland. Rimonabant, a cannabinoid-1 receptor antagonist, yields 5-10% weight loss and reduce the prevalence of metabolic syndrome by 50%. The lack of effectiveness of conventional therapy evokes growing interest in bariatric surgery, which can be used in the case of morbid obesity (BMI>40 kg/m2) or BMI>35 kg/m2 accompanied by comorbidities. Surgical treatment makes possible 20-40% weight loss, but is connected with possibility of complications and lifestyle adjustment throughout life. Key words: obesity, hypocaloric diet, physical activity, pharmacological treatment, endocannabinoiod system, bariatric surgery
Otyłość jest jednym z najważniejszych problemów zdrowotnych współczesnego świata. Częstość jej występowania zwiększyła się w ciągu ostatnich dwudziestu lat dwu-trzykrotnie i dotyczy ona obecnie 30,5% populacji USA i 20-25% populacji europejskiej.
Otyłość jest jedną z cech silnie uwarunkowanych genetycznie i tak 70% skłonności do niej zależne jest od czynników dziedzicznych. Masa ciała, podobnie jak wzrost wykazuje u potomstwa istotną korelację z tymi cechami u rodziców. We współczesnym świecie, w miarę większej dostępności składników odżywczych obserwujemy nasilenie uwarunkowanych genetycznie cech. Kolejne pokolenia są więc coraz wyższe, a także częściej cierpią z powodu nadwagi i otyłości.
Leczenie otyłości jest walką z cechą zapisaną głęboko w genach, nieodzowną dla przetrwana jednostki i gatunku w warunkach pierwotnych, jaką jest dążenie do akumulacji energii. Wymaga przeciwstawienia się mechanizmom zapobiegającym utracie masy ciała takim jak silne uczucie głodu oraz zmniejszenie spoczynkowej przemiany materii u odchudzających się, ograniczającym skuteczność diety i leczenia farmakologicznego.
Celem terapii otyłości metodami zachowawczymi jest uzyskanie ubytku 5-10% ciężaru ciała. Wielkość ta jest wartością progową, ponieważ ubytek masy ciała powyżej 10% powoduje obniżenie przemiany materii o około 450-550 kcal, co jest mechanizmem fizjologicznym przeciwstawiającym się dalszemu chudnięciu. Po osiągnięciu 10% ubytku na wadze naszym celem staje się utrzymanie uzyskanego dietą rezultatu, a dalszy ubytek ciężaru ciała możliwy jest po dłuższym okresie stabilizacji (1). Jednocześnie wykazano, że ubytek 5-10% masy ciała doprowadza do zmniejszenia występowania zespołu metabolicznego i radykalnej poprawy czynników ryzyka miażdżycy. W wieloośrodkowym badaniu Diabetes Prevention Program wykazano na grupie 3234 dorosłych, że spadek masy ciała o 5-7% na skutek zastosowania diety niskokalorycznej w połączeniu z aktywnością fizyczną (150 minut/tydzień) zmniejszył częstość występowania cukrzycy w tej grupie chorych o 58% w ciągu czteroletniej obserwacji (2).
Obecnie dostępne metody zachowawcze leczenia otyłości zakładają więc uzyskanie ubytku 5-10% ciężaru ciała w ciągu sześciu miesięcy leczenia. Następnie celem jest utrzymanie uzyskanego rezultatu.
Leczenie otyłości obejmuje trzy etapy:
1. Dieta i leczenie niefarmakologiczne (aktywność fizyczna, modyfikacja stylu życia)
2. Leczenie farmakologiczne
3. Leczenie chirurgiczne
1. Dieta i leczenie niefarmakologiczne
– Dieta niskokaloryczna + aktywność fizyczna-postępowanie standardowe
– Modyfikacja składu diety – postępowanie alternatywne
– Dodatek suplementów wspomagających odchudzanie-postępowanie alternatywne
Dieta niskokaloryczna + aktywność fizyczna
Stosowanie diety niskokalorycznej jest postępowaniem zalecanym przez NHLBI Obesity Education Initiative Expert Panel w przypadku otyłości i nadwagi przy BMI>25 kg/m2 ze współistniejącymi powikłaniami i zwiększonym obwodem talii spełniającym kryteria otyłości brzusznej1. Według algorytmu (patrz ryc. 1) proponowanego przez Klinikę Endokrynologii CMKP tego typu postępowanie jest rekomendowane w każdym przypadku nadwagi (BMI>25 kg/m2) w celach prewencyjnych, konieczne natomiast w otyłości i nadwadze ze współistniejącymi powikłaniami i zwiększonym obwodem talii spełniającym kryteria otyłości brzusznej (80 cm u kobiet, 94 cm u mężczyzn wg IDF).
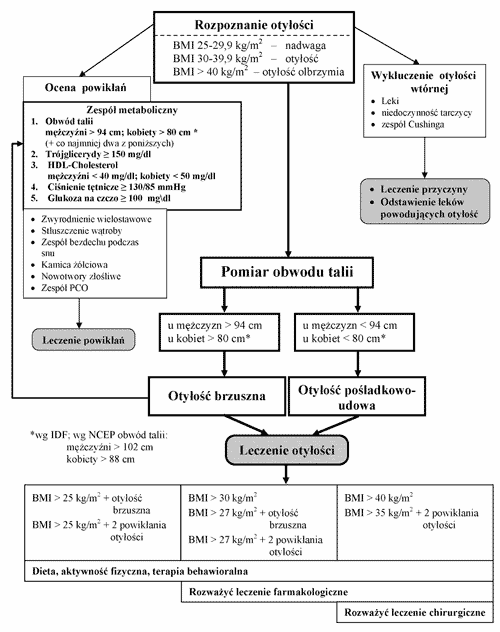 Ryc. 1. Algorytm postępowania diagnostyczno-terapeutycznego w przypadku otyłości (E66).
Zaleca się stosowanie diety 1000-1200 kcal/dobę u kobiet, 1200-1600 kcal/dobę u mężczyzn, co równa się dziennemu deficytowi 500 do 1000 kcal. Celem jest: ubytek masy ciała 0,5-1 kg/tydzień, ubytek masy ciała 10% w ciągu 6 miesięcy. Po sześciu miesiącach celem jest utrzymanie osiągniętej dietą redukcji ciężaru ciała. Zalecana dieta zawiera substancje odżywcze w równowadze: <30% kalorii powinno pochodzić z tłuszczów, w tym <7% z tłuszczów nasyconych, 15% kalorii z białka, resztę stanowić powinny węglowodany z uwzględnieniem dostatecznej podaży włóknika> 15g/1000 kcal.
Celem utrzymania osiągniętego dietą ubytku ciężaru ciała konieczna jest aktywność fizyczna. Zaleca się 30 minut aktywności fizycznej przez większość dni w tygodniu, a w warunkach optymalnych codziennie. Aktywność fizyczna nie tylko pomaga uzyskać i utrzymać redukcję masy ciała, lecz także zmniejsza insulinooporność .
Na podstawie wieloletniej obserwacji 116 564 kobiet z Nurses Health Study stwierdzono iż brak aktywności fizycznej był niezależnym czynnikiem ryzyka zgonu. Względne ryzyko śmierci u kobiet otyłych, nieaktywnych fizycznie było 2,5 razy większe niż u szczupłych, aktywnych fizycznie i o 0,4 razy większe niż u otyłych aktywnych fizycznie. W grupie kobiet otyłych, nieaktywnych fizycznie zwiększyło się ryzyko śmierci z powodu chorób układu krążenia, jak też nowotworów złośliwych (3).
Modyfikacja składu diety
Jest to grupa popularnie stosowanych diet opartych na założeniu, że określony skład diety, a nie jej kaloryczność decyduje o skuteczności. Zalecenia dietetyczne ograniczają ilość, lub modyfikują rodzaj węglowodanów, czego efektem jest zmniejszenie apetytu i ograniczenie ilości spożywanych pokarmów.
Dieta ubogowęglowodanowa, wysokotłuszczowa (np. dieta Atkinsa) oparta jest na zmniejszeniu podaży węglowodanów do 20-50 g/dobę, pozostałe zapotrzebowanie kaloryczne pokrywają tłuszcze i białko. Jej działanie związane jest z nasileniem ketogenezy co powoduje uczucie sytości poprzez zmniejszenie motoryki żołądka i jelit.
Dostępne obecnie dane wskazują, że dieta wysokotłuszczowa stosowana krótkoterminowo pozwala osiągać ubytek masy ciała bez niekorzystnego wpływu na sercowo-naczyniowe czynniki ryzyka jak ciśnienie tętnicze i krążące lipidy (4). Nie jest jednak znany długoterminowy wpływ tej diety na układ krążenia. Klasyczna dieta ubogowęglowodanowa zawiera tłuszcze nasycone i w badaniach z użyciem klamry metabolicznej zwiększa insulinooporność. Natomiast wariant tej diety z dominacją tłuszczów jednonienasyconych (oliwa z oliwek, olej z pestek winogron i z avocado) wywiera korzystny efekt zmniejszenia insulinooporności. Problemem podczas stosowania diety wysokotłuszczowej jest fakt złej tolerancji, tak że 40-47% osób przedwcześnie rezygnuje z jej stosowania.
Wykazano, iż skuteczność diety ubogowęglowodanowej zależna jest nie od jej składu, lecz od zmniejszonego apetytu i wtórnie zmniejszenia ilości spożywanego pokarmu, restrykcja kaloryczna jest więc niezbędna dla skuteczności terapii.
Dieta modyfikująca skład węglowodanów (Zone, South Beach) jest to dieta zawierająca substancje odżywcze w równowadze – 40% kalorii z węglowodanów, 30% z tłuszczów, 30% z białka. Dieta zakłada spożywanie węglowodanów z niskim indeksem glikemicznym (warzywa, owoce, ziarna), tak aby nie nasilać wydzielania insuliny. Założenie to wydaje się fałszywe, ponieważ insulina wywiera ośrodkowo korzystne działanie zmniejszające łaknienie. Skuteczność tego typu diety może wynikać z dużej zawartości błonnika w zalecanych produktach, a nie z właściwości węglowodanów. Według raportu WHO z 2003 roku błonnik jest jedynym składnikiem pokarmowym, który w sposób przekonujący zapobiega nadwadze i otyłości. Wykazano ponadto, że dieta zawierająca węglowodany złożone i włóknik wywiera korzystny efekt przez zwiększenie insulinowrażliwości.
Suplementy diety wspomagające odchudzanie
ω-3-kwasy tłuszczowe są to wielonienasycone kwasy tłuszczowe obecne w rybach i tłuszczu rybim. Wywierają one istotne działanie obniżające poziom triglicerydów we krwi oraz zmniejszają agregację płytek działając kardioprotekcyjnie. Badania na ludziach wykazały, że zwiększona insulinowrażliwość jest związana ze zwiększeniem w mięśniach szkieletowych zawartości ω-3- kwasów tłuszczowych. Jednakże dalsze prace nie wykazały wzrostu insulinowrażliwości u chorych z cukrzycą typu 2 otrzymujących ω-3-kwasy tłuszczowe (5).
Skoniugowany kwas linolenowy (CLA) zmniejsza gromadzenie triglicerydow i różnicowanie adipocytów. Jego stosowanie w grupie otyłych przez okres dwunastu tygodni spowodowało ubytek masy ciała, zmniejszenie obwodu talii oraz paradoksalnie wzrost insulinooporności. Konieczne są dalsze prace celem ustalenia roli CLA w leczeniu otyłości (6).
Farmakologiczne leczenie otyłości
Utrzymanie stałej masy ciała zależne jest od regulacji łaknienia i sytości czyli poboru energii oraz od spoczynkowej przemiany materii i pracy wykonywanej przez mięśnie czyli zużycia energii. Mechanizmy zapobiegające utracie masy ciała jak uczucie głodu i zmniejszenie przemiany materii w odpowiedzi na chudnięcie są znacznie silniejsze, niż te które chronią przed przybywaniem na wadze. Ponadto uczucie głodu zależne jest od szeregu układów i neuroprzekaźników, tak że zablokowanie jednego powoduje kompensacyjne nasilenie działania innych.
Dwa hormony obwodowe: insulina i leptyna, produkowane proporcjonalnie do ilości tkanki tłuszczowej hamują łaknienie poprzez wpływ na neuropeptydy wydzielane w jądrze łukowatym i podwzgórzu. Wzrost spożycia pokarmu i zwiększone gromadzenie tkanki tłuszczowej powoduje nasilenie wydzielania leptyny. Leptyna zwiększa wydzielanie w jądrze łukowatym substancji hamujących łaknienie (α-MSH) oraz hamuje wydzielanie substancji nasilających uczucie głodu (Neuropeptydu Y i Agouti related protein). Neuropeptydy te wywierają wpływ na podwzgórze aktywując powstawanie substancji działających anorektycznie (CRH, TRH) i hamując powstawanie neurohormonów zwiększających łaknienie (MCH, Oreksyna). Podobne działanie na podwzgórze wywiera insulina.
W regulacji łaknienia i sytości odgrywają również rolę enterohormony – ghrelina wydzielana w żołądku i zwiększająca łaknienie na początku posiłku oraz PYY 3-36 produkowany w końcowym odcinku jelita cienkiego i w jelicie grubym będący sygnałem do zakończenia posiłku. Oba peptydy działają przez wymieniony powyżej podwzgórzowy układ łaknienia i sytości (NPY, AGRP, α-MSH) (7, 8).
Obecnie dostępne są dwa leki zarejestrowane do leczenia otyłości: sibutramina i orlistat, na rejestrację oczekuje rimonabant, natomiast cała grupa leków znajduje się w fazie badań.
Sibutramina jest inhibitorem wychwytu zwrotnego serotoniny i noradrenaliny. Wywiera działanie ośrodkowe poprzez nasilenie uczucia sytości oraz obwodowe zwiększając termogenezę. Wskazaniem do stosowania Sibutraminy jest BMI>30, lub BMI>27 i współistniejąca otyłość brzuszna, lub co najmniej dwa powikłania otyłości, gdy postępowanie niefarmakologiczne przez okres sześciu miesięcy okazało się nieskuteczne. Sibutramina umożliwia osiągnięcie ubytku 5-10% ciężaru ciała w ciągu 6 miesięcy, a 43% otyłych zachowuje 80% wstępnego ubytku na wadze po 24 miesiącach leczenia (9).
Najczęstsze efekty uboczne podczas leczenia sibutraminą to: suchość w ustach, zaparcia, bezsenność, wzrost ciśnienia skurczowego i rozkurczowego o 1-3 mm Hg, wzrost częstości rytmu serca o 2-5 uderzeń na minutę. Przeciwwskazaniem do stosowania sibutraminy jest więc niepoddające się leczeniu nadciśnienie tętnicze, gdy wartość RR przekracza 140/95 mmHg, arytmia, tachykardia, choroby serca. Sibutramina w odróżnieniu od fenfluraminy i dexfenfluraminy nie powoduje walwulopatii ani nadciśnienia płucnego.
Obecnie w toku są wieloośrodkowe badania SCOUT (Sibutramine Cardiovascular Outcome Trial) obejmujące 9000 pacjentów z 16 krajów, dotyczące bezpieczeństwa stosowania Sibutraminy w grupie osób otyłych z chorobami układu krążenia – chorobą wieńcową, miażdżycą tętnic obwodowych, chorobą naczyń mózgowych (przebyty udar, lub TIA), kontrolowanym nadciśnieniem tętniczym, niewydolnością serca klasy I i II wg NYHA. Punktami końcowymi są zawał serca, udar, zatrzymanie krążenia i śmierć z przyczyn sercowo-naczyniowych. Podsumowanie badania nastąpi w 2008 roku, nie są więc znane jego wyniki, jednakże fakt iż toczy się ono nieprzerwanie od 2002 roku wskazuje, że stosowanie Sibutraminy w grupie chorych z obciążeniami kardiologicznymi jest względnie bezpieczne.
Działanie anorektyczne sibutraminy odbywa się poprzez zahamowanie wychwytu zwrotnego serotoniny. Serotonina jest neurotransmiterem monoaminergicznym modulującym szereg procesów czuciowych, motorycznych i behawioralnych poprzez wpływ na rodzinę co najmniej czternastu 5-HT receptorów. Genetyczna ablacja podgrupy 5-HT2C i 5-HT1B receptora serotoninowego u myszy doprowadza do patologicznej otyłości, a więc ich pobudzenie odpowiada za działanie anorektyczne serotoniny. Receptor 5-HT2C znajduje się w podwzgórzu, jego pobudzenie aktywuje powstawanie POMC, prekursora α-MSH, substancji o silnym działaniu hamującym apetyt. Natomiast receptor 5-HT1B hamuje uwalnianie substancji pobudzających łaknienie- NPY i AGRP. Selektywny agonista receptorów 5-HT2C i 5-HT1B, znajdująca się w fazie badań m-chlorophenylpiperazyna zmniejsza uczucie głodu i powoduje spadek masy ciała u osób otyłych. Selektywna aktywacja receptorów serotoninowych stanowi jedną z najbardziej zaawansowanych strategii leczenia otyłości będących obecnie w fazie rozwoju (10).
Orlistat jest inhibitorem lipazy trzustkowej, który zmniejsza wchłanianie tłuszczów z przewodu pokarmowego o około 30%. Lek wywiera działanie wyłącznie w przewodzie pokarmowym, gdyż wchłania się w sposób śladowy. Wchłanianie Orlistatu wynosi zaledwie 1% i ulega on efektowi pierwszego przejścia przez wątrobę, nie działa więc ogólnoustrojowo. Podczas leczenia występują objawy niepożądane jak stolce tłuszczowe, biegunki, wzdęcia, upośledzenie wchłaniania witamin rozpuszczalnych w tłuszczach (11).
Rimonabant jest najbardziej zaawansowanym nowym lekiem, który został zarejestrowany do leczenia otyłości w niektórych krajach europejskich. Lek oczekuje na akceptację FDA, w toku jest procedura rejestracyjna w Polsce. Rimonabant jest antagonistą receptora kanabinoidowego-1 (CB-1) znajdującego się w podwzgórzu, śródmózgowiu i układzie mezolimbicznym. Receptor ten, pobudzany przez marihuanę, jest odpowiedzialny za uczucie silnego głodu występujące u palących haszysz. Endogennymi ligandami są substancje lipidowe anandamid i 2-arachidonyloglicerol zwane endokanabinoidami. Pobudzenie receptora CB-1 w podwzgórzu doprowadza do nasilenia wydzielania dopaminy, NPY, AGRP oraz do zmniejszenia wydzielania α-MSH, co w efekcie powoduje uczucie głodu i zwiększone spożycie pokarmu. Receptor CB-1 znajduje się również w tkankach obwodowych: przewodzie pokarmowym, wątrobie, mięśniach, tkance tłuszczowej, tarczycy i trzustce. Endokanabinoidy wywierają działanie obwodowe sprzyjające gromadzeniu tłuszczu i nasilające insulinooporność. W przewodzie pokarmowym hamują powstawanie sygnałów sytości przekazywanych za pośrednictwem nerwu błędnego, w tkance tłuszczowej zwiększają lipogenezę i zmniejszają wydzielanie adiponektyny – korzystnej adipocytokiny o działaniu przeciwmiażdżycowym, w wątrobie i mięśniach zwiększają insulinoopornośc i upośledzają wychwyt glukozy. System endokanabinoidów ma więc ośrodkowe i obwodowe działanie anaboliczne, sprzyjające gromadzeniu tkanki tłuszczowej.
Rimonabant, poprzez zablokowanie fizjologicznego działania endokanabinoidów powoduje: zmniejszenie łaknienia, zahamowanie lipogenezy, zwiększone wydzielanie adiponektyny.
Działanie Rimonabantu oceniano w wieloośrodkowych randomizowanych, kontrolowanych placebo, prowadzonych metodą podwójnej ślepej próby badaniach RIO (Rimonabant in Obesity)- RIO- Europe, RIO-North America, RIO-Lipids i RIO-Diabetes. W badaniu RIO-Europe i RIO-lipids ochotnicy randomizowani do grupy Rimonabantu 20 mg/dobę osiągnęli średni ubytek masy ciała 8,6 kg w ciągu roku (w grupie placebo 2,3 kg), większość pacjentów przyjmujących lek przez kolejny rok, utrzymało osiągnięty wstępnie ubytek ciężaru ciała, podczas gdy otrzymujący placebo wrócili po roku do punktu wyjścia. U leczonych Rimonabantem w dawce 20 mg/dobę uzyskano zmniejszenie obwodu talii o średnio 9,1 cm (w grupie placebo 3,4 cm) oraz zmniejszenie częstości występowania zespołu metabolicznego o 50% (12).
Korzystny efekt terapii to także: obniżenie triglicerydów i aterogennych małych gęstych LDL, wzrost HDL-Cholesterolu, obniżenie glukozy w doustnym teście tolerancji glukozy (glukoza na czczo bez zmian), obniżenie ciśnienia tętniczego, wzrost stężenia adiponektyny o 57% (12).
W badaniu RIO-Diabetes stosowano Rimonabant u pacjentów z cukrzycą typu 2 leczonych doustnymi lekami przeciwcukrzycowymi – metforminą, lub pochodnymi sulfonylomocznika. W grupie otrzymującej CB-1- bloker uzyskano po roku: średnią redukcję masy ciała o 5,3 kg (w grupie placebo 1,45 kg), zmniejszenie obwodu talii o 5,2 cm (w grupie placebo 1,9 cm), obniżenie hemoglobiny glikowanej o 0,6% (w grupie placebo wzrost o 0,1%). Analiza statystyczna wykazała, że 0,3% poprawy HBA1c związane było z ubytkiem masy ciała, a 0,4% z bezpośrednim działaniem leku (13).
Objawy niepożądane – mdłości, zawroty głowy, objawy rzekomogrypowe, niepokój, biegunka, bezsenność były zwykle przemijające i rzadko skłaniały do zaprzestania leczenia. Najpoważniejszym efektem ubocznym była depresja, którą stwierdzono u 2,9% leczonych, chociaż z badania wstępnie wykluczono osoby z zaburzeniami nastroju (12). Ponieważ osoby otyłe często cierpią z powodu depresji i innych zaburzeń afektywnych bezpieczeństwo Rimonabantu wymaga dalszej ewaluacji. W sumie wydaje się jednak, że korzyści wynikające ze stosowania leku – utrata masy ciała i poprawa profilu metabolicznego, są znacznie większe niż uzyskiwane po kuracji jakimkolwiek innym dostępnym na rynku preparatem zalecanym do leczenia otyłości.
Nowe leki znajdujące się w fazie badań
Leptyna jako podstawowy hormon zmniejszający łaknienie wydaje się idealną molekułą do terapii otyłości. Niestety, w otyłości prostej poziom leptyny jest podwyższony proporcjonalnie do zwiększonej ilości tkanki tłuszczowej, a jej upośledzone działanie anorektyczne związane jest z opornością receptorów podwzgórzowych. Egzogenna leptyna może być natomiast skuteczna w utrzymaniu osiągniętej dietą redukcji ciężaru ciała. Podczas chudnięcia dochodzi bowiem do obniżenia poziomu leptyny wtórnie do zmniejszonej ilości tkanki tłuszczowej. Powrót leptyny do wartości wyjściowej podczas indukowanego dietą chudnięcia powoduje zmniejszenie napięcia współczulnego, obniżenie poziomu hormonów tarczycy i zmniejszenie spoczynkowej przemiany materii co prowadzi w efekcie do ponownego przybywania na wadze. W takich sytuacjach suplementacja leptyny może zapobiec nawrotowi otyłości.
Ponieważ jedną z przyczyn oporności podwzgórza na anorektyczne działanie leptyny u otyłych, jest upośledzenie transportu hormonu przez barierę krew mózg za pośrednictwem rozpuszczalnej izoformy receptora leptytowego, podjęto próby donosowego podawania leptyny. Tą drogą hormon przedostaje się do ośrodkowego układu nerwowego z pominięciem bariery krew-mózg. Po podaniu donosowym leptyny u szczurów uzyskano wysokie stężenie leku w podwzgórzu.
Jednakże u osób otyłych zaburzony jest nie tylko transport leptyny do podwzgórza, ale także reaktywność receptorów mózgowych na endogenną leptynę. Leptyna nie wywiera w tym przypadku dostatecznie silnego pobudzenia receptora. Stąd trwają prace nad syntetycznym superagonistą receptora leptytowego, który przełamałby oporność receptorową (10).
Agoniści MC4-R. 4 receptor melanokortyny (MC4R) jest receptorem podwzgórzowym poprzez który powstający w jądrze łukowatym α-MSH wywiera działanie anorektyczne w podwzgórzu. Mutacje tego receptora występują często i są opisywane u 5% osób otyłych. Syntetyczni agoniści receptora MC4-R wywołują zaskakujący efekt uboczny w postaci pobudzenia erekcji, stąd ich zastosowanie w leczeniu otyłości wydaje się wątpliwe.
Ciliary Neurotrophic Factor (CNTF) jest to cytokina produkowana przez komórki glejowe, która wywiera działanie neuroprotekcyjne i jest stosowana w leczeniu chorób neurodegeneracyjnych. Zauważono, że u pacjentów leczonych z przyczyn neurologicznych dochodziło do zmniejszenia apetytu i spadku masy ciała o 10-15%, co zachęciło do zastosowania leku w terapii otyłości. Mechanizm działania anorektycznego CNTF nie jest poznany. Prawdopodobnie wywiera on szybki efekt poprzez pobudzenie szlaku postreceptorowego receptora leptytowego, ponieważ jego działanie ujawnia się także u zwierząt doświadczalnych pozbawionych receptora dla leptyny. Działanie kataboliczne CNTF utrzymuje się długotrwale po wstrzyknięciu leku, posiada on bowiem także działanie przedłużone, nasilając różnicowanie neuronów zawierających receptor leptytowy i tym samym potęgując działanie leptyny. Niestety działanie anorektyczne CNTF jest ograniczone przez powstawanie przeciwciał, które u 70% chorych z czasem osłabiają działanie preparatu.
NPY i MCH są to podstawowe substancje zwiększające łaknienie w podwzgórzu. Ponieważ ich działanie nie ogranicza się jedynie do regulacji apetytu, lecz także odgrywają one rolę w funkcjach motorycznych, poznawczych, węchowych i autonomicznych, ich zastosowanie w leczeniu otyłości wydaje się wątpliwe.
Hormony przewodu pokarmowego regulujące łaknienie
Szereg hormonów powstających w przewodzie pokarmowym odgrywa rolę w regulacji łaknienia i sytości. Ghrelina, powstająca w żołądku jest jedynym znanym hormonem zwiększającym łaknienie, jest ona wydzielana na początku posiłku i odpowiedzialna za rozpoczęcie jedzenia. PYY 3-36 wydzielany głównie w jelicie grubym sygnalizuje zakończenie posiłku, bodźcem do jego sekrecji jest przedostawanie się treści pokarmowej do jelit. Poziom ghreliny jest w otyłości obniżony, ponieważ regulacja łaknienia znajduje się w tym przypadku pod kontrolą leptyny i insuliny, osiągających wysokie stężenie w surowicy. W tej sytuacji ghrelina ulega kompensacyjnemu stłumieniu.
Niektóre enterohormony (GLP-1, PYY 3-36, Oxyntomodulina, Amylina), oprócz swoistego działania miejscowego w przewodzie pokarmowym wywierają działanie ośrodkowe hamujące łaknienie, prawdopodobnie częściowo za pośrednictwem nerwu błędnego, a częściowo poprzez bezpośredni efekt na podwzgórze. Substancje te powodują niewielki ubytek masy ciała. Analogi GLP-1 (Exanentyd) i Amyliny (Pramlintidine) są obecnie stosowane w terapii cukrzycy (10).
Chirurgiczne leczenie otyłości
O ile celem leczenia zachowawczego jest uzyskanie ubytku 5-10% ciężaru ciała w ciągu 6 miesięcy, a w późniejszym etapie utrzymanie uzyskanego efektu, to leczenie chirurgiczne umożliwia zmniejszenie ciężaru ciała o około 20-40% w ciągu roku i większość tego rezultatu utrzymuje się w ciągu dziesięcioletniej obserwacji.
W ostatnich latach popularność chirurgii bariatrycznej znacznie wzrosła i tak w USA wykonuje się ponad 100 tysięcy tego typu zabiegów rocznie.
Według zaleceń NIH Consensus Development Panel z 1991 roku oraz standardów endokrynologii opracowanych w Klinice Endokrynologii CMKP leczenie chirurgiczne otyłości jest możliwe po spełnieniu następujących warunków:
1. BMI> 40 kg/m2, lub BMI>35 kg/m2 i współistnienie co najmniej dwóch powikłań otyłości (np. cukrzyca typu 2, choroby układu sercowo-naczyniowego, ciężki zespół bezdechu podczas snu, zwyrodnienie wielostawowe).
2. Nieskuteczność dotychczasowej terapii metodami zachowawczymi.
3. Wykluczenie chorób układu wydzielania wewnętrznego powodujących otyłość.
4. Wykluczenie zaburzeń psychicznych utrudniających współpracę z pacjentem.
Pacjent musi być w pełni świadomy ograniczeń dietetycznych obowiązujących po zabiegu.
Przeciwwskazania do leczenia chirurgicznego to:
1. Ciężkie choroby układu sercowo-naczyniowego i oddechowego będące przeciwwskazaniem do znieczulenia ogólnego.
2. Dzieci i młodzież przed zakończeniem okresu wzrostu.
3. Uzależnienia. Uzależnienie od słodyczy jest przeciwwskazaniem względnym i skłania do wyboru bardziej radykalnej metody leczenia.
4. Zaburzenia osobowości, depresja są przeciwwskazaniami względnymi.
Zabiegi bariatryczne dzielimy na trzy grupy:
1. Upośledzające wchłanianie
Ominięcie jelitowe (jejunoileal bypass)
2. Zmniejszające objętość żołądka
Pionowa gastroplastyka (vertical banded gastroplasty), opasanie żołądkowe (gastric banding)
3. Mieszane – zmniejszające objętość żołądka + upośledzające wchłanianie
Ominięcie żołądkowe (Roux en Y gastric bypass)
Operacje upośledzające wchłanianie
Były one wykonywane w latach pięćdziesiątych, ale zostały zarzucone z powodu ciężkich powikłań takich jak: zespół zaburzeń wchłaniania, nefropatia szczawianowa wynikająca z upośledzenia jelitowo-wątrobowego krążenia szczawianów oraz marskość wątroby na skutek rozwoju bakterii w ślepej pętli. Najczęściej wykonywano ominięcie jelitowe polegające na zespoleniu początkowego odcinka jelita czczego z końcowym odcinkiem jelita krętego, tak że długość czynnego jelita skracała się z 550 do 40 cm. W chwili obecnej operacje tego typu nie są już wykonywane.
Ominięcie żołądkowe (Roux en Y gastric bypass)
Jest operacją niezwykle skuteczną, „złotym standardem” chirurgii bariatrycznej w USA. Wynika to z faktu dwóch uzupełniających się mechanizmów działania: zmniejszenia objętości żołądka i wyłączenia części jelita z pasażu. Zabieg polega na oddzieleniu większej części żołądka szwem chirurgicznym i wytworzeniu „małego żołądka” o objętości około 30 ml połączonego z użyciem pętli Roux ze środkowym odcinkiem jelita cienkiego. Ilość jelita cienkiego wyłączonego z pasażu wynosi zwykle około 250 cm. Operacja może być wykonywana techniką laparoskopową.
Ominięcie żołądkowe powoduje przeciętnie ubytek 35-40% ciężaru ciała. Po zabiegu ustępuje nietolerancja glukozy (99%), poprawia się kontrola cukrzycy typu 2 (80%). Odnotowuje się również poprawę w zakresie takich powikłań otyłości jak: nadciśnienie tętnicze, hiperlipidemia, zespół bezdechu podczas snu, refluks żołądkowo-przełykowy.
Śmiertelność po operacji ominięcia żołądkowego wynosi 0,1-1,5%, a w ośrodkach referencyjnych poniżej 0,5%. Najczęściej jest ona związana z zatorowością płucną i sepsą.
Po zabiegu obserwuje się przewlekłe powikłania jak: kamica żółciowa związana z zaburzonym wydzielaniem enterohormonów, występująca u 30% chorych i skłaniająca niektórych chirurgów do profilaktycznej cholecystektomii, niedobór żelaza (20-49%) opisywany głównie u miesiączkujących kobiet, niedobór witaminy B12 (27-70%), folianów (9-35%), hipokalcemia (1,4%). Zaburzenia te poddają się łatwo terapii substytucyjnej.
„Dumping syndrome” czyli zespół wczesnej hipoglikemii poposiłkowej związany z gwałtownym wchłanianiem glukozy i wydzielaniem insuliny na skutek przyspieszonego pasażu treści pokarmowej z żołądka do pętli Roux może być efektem korzystnym ponieważ ogranicza możliwość spożywania słodyczy i słodkich napojów.
W niewielkim odsetku przypadków może dojść do rozszerzenia w zespoleniu żołądka z pętlą Roux, co prowadzi do utraty skuteczności zabiegu i skłania do reoperacji.
Opasanie żołądkowe (Gastric banding)
Pionowa gastroplastyka (Vertical gastroplasty)
Opasanie żołądkowe jest drugą co do częstości operacją bariatryczną w USA. Zabieg polega na założeniu przewiązki na żołądek, zmniejszającej jego objętość do około 30 ml. Przewiązka połączona jest drenem z portem w tkance podskórnej brzucha. Zmiana napięcia przewiązki jest możliwa przez podawanie soli fizjologicznej przez dren do przewiązki.
Pionowa gastroplastyka polega na wyłączeniu większej części żołądka z pasażu za pomocą klamry. Czynny żołądek po zabiegu ma objętość około 30 ml. Operacja ta jest najpopularniejsza w Europie, w tym w Polsce.
Operacje restrykcyjne mają wiele zalet w porównaniu z ominięciem żołądkowym. Należy tu wymienić prostotę, mniejszą inwazyjność, odwracalność oraz brak zaburzeń wchłaniania i dumping syndrome.
Skuteczność: opasanie żołądkowe umożliwia ubytek 20% ciężaru ciała w ciągu roku, pionowa gastroplastyka około 25% w ciągu roku.
Śmiertelność przy tego typu zabiegach wynosi 0,1-1%. Przewlekłymi powikłaniami po operacji są nawracające wymioty i refluks żołądkowo-przełykowy, przesunięcie przewiązki i utrata skuteczności leczenia, jak też „wniknięcie” przewiązki do światła żołądka co wymaga jej usunięcia drogą endoskopową. Nie spotyka się zaburzeń wchłaniania ani „dumping sydrome.”
Niezwykła skuteczność operacji bariatrycznych wynika z faktu, że ingerują one w fizjologiczną oś regulacji łaknienia i sytości oraz modyfikują wydzielanie insuliny. Pacjenci po tego typu zabiegach pomimo zmniejszenia objętości żołądka i ograniczenia ilości spożywanych pokarmów nie odczuwają głodu. Jest to związane z zahamowaniem wydzielania ghreliny, enterohormonu zwiększającego uczucie głodu. Poziom ghreliny po operacjach bariatrycznych obniża się prawie do zera. W warunkach fizjologicznych bodźcem do wydzielania ghreliny jest pusty żołądek, jest ona wydzielana przed posiłkiem i warunkuje początek jedzenia. Po zabiegach restrykcyjnych wydzielanie ghreliny ulega zahamowaniu w mechanizmie tzw. „override inhibition” czyli stałego długotrwałego działania bodźca stymulującego jakim jest pusty żołądek i wyczerpania możliwości wydzielania hormonu.
Na skutek przyspieszonego pasażu treści pokarmowej przez pętlę Roux do jelit zwiększa się wydzielanie PYY 3-36, będącego sygnałem do szybszego zakończenia jedzenia.
Ustępowanie nietolerancji glukozy i poprawa kontroli glikemii u chorych z cukrzycą typu 2 dokonujące się w ciągu dni po operacji, nie dają się wytłumaczyć ubytkiem masy ciała, bo go poprzedzają. Związane są z zahamowaniem wydzielania GIP, czynnika inkretynowego stymulującego wydzielanie insuliny w odpowiedzi na glukozę.
Zmniejszenie masy ciała po leczeniu chirurgicznym utrzymuje się długotrwale. W Swedish Obese Subjects Study (SOS-Study) 640 osoby z otyłością olbrzymią, poddano operacji bariatrycznej, a następnie kontrolowano przez 10 lat. U 451 osób wykonano pionową gastroplastykę, u 156 osób opasanie żołądkowe, u 34 osób ominięcie żołądkowe. Skuteczność ominięcia żołądkowego wynosiła po roku 38%, a po dziesięciu latach 27% ubytku masy ciała. Skuteczność operacji restrykcyjnych wynosiła średnio 23% ubytku masy ciała po roku, a 20% dziesięć lat po zabiegu. Ilość spożywanych kalorii zmniejszyła się z 3000 do 1500 oraz znacznie zwiększył się odsetek osób aktywnych fizycznie (14).
Leczenie chirurgiczne jest więc najskuteczniejszą bronią w walce z otyłością, jednakże jest to postępowanie niezwykle radykalne i obarczone możliwością powikłań, zarezerwowane dla przypadków skrajnej otyłości opornej na leczenie zachowawcze. Piśmiennictwo
1. NHLBI Obesity Education Initiative expert Panel on the Identification, Evaluation and Treatment of Overweight and Obesity In Adults. http://www.nhlbi.nih.gov/guidelines/obesity/practgde.htm
2. Diabetes Prevention Program Research Group 2002 Reduction in the Incidence of type 2 diabetes with lifestyle intervention or metformin. N. Engl. J. Med., 2002; 346: 393-403.
3. Frank B.Hu, et al.: Adiposity as Compared with Physical Activity in Predicting Mortality among Women. N. Engl. J. Med., 2004; 351: 2694-703.
4. Weinsier et al.: A randomized trial comparing a very low carbohydrate diet and a calorie restricted low fat diet on body weight and cardiovascular risc factors in healthy women. J. Clin. Endocrinol. Metab., 2003; 88: 1617-1623.
5. ω-3 fatty acids in the Prevention Management of Cardiovascular Disease. Simopoulos AP. Can J. Physiol. Pharmacol., 75: 234-239.
6. Brown JM, et al.: Conjugated lynoleic acid in humans: regulation of adiposity and insulin sensitivity. J. Nutr., 133: 3041-3046.
7. Central Nervous System Control of food intake. Schwartz et al. Nature 2000; 404: 661-71.
8. Battercham R, et al.: Inhibition of food intake in obese subjects by Peptide YY 3-36. N. Engl. J. Med., 2003; 349: 941-8.
9. James WP, et al.: Effect of sibutramine on weight maintenance after weight loss: a randomized trial. Lancet 2000: 356: 2119-25.
10. Karen E, et al.: Emerging Therapeutic Strategies for Obesity. Endocrine Reviews 2006; 27, 7: 779-793.
11. European Medicines Agency. Xenical Scientific Discussion 2005: http://www.emea.eu.int/humandocs/PDFs/EPAR/Xenical/106698en6.pdf.
12. Jean Pierre Despres, et al.: Effects of Rimonabant on Metabolic Risc Factors in Overweight Patients with Dyslipidemia. NEJM 2005; 353: 2121-34.
13. American Diabetes Association 65th annual scientific sessions; San Diego, Clifornia: 10-14 June 2005.
14. Lars Sjostrom, et al.: Lifestyle, Diabetes and Cardiovascular Risk Factors 10 Years after Bariatric Surgery NEJM 2004; 351, 2683-93.
otrzymano/received: 2007-12-21 zaakceptowano/accepted: 2008-01-28 Adres/address: *Ewa Szczepańska Klinika Endokrynologii CMKP Szpital Bielański ul. Cegłowska 80, 01-809 Warszawa tel.: (0-22) 56 90 302, tel./fax: (0-22) 834 31 31 e-mail: klinendo@cmkp.edu.pl Pełna wersja artykułu Postępy w leczeniu otyłości dostępna w Czytelni Medycznej Borgis. |
Chcesz być na bieżąco? Polub nas na Facebooku: strona Wydawnictwa na Facebooku |








