|
© Borgis - Postępy Nauk Medycznych 3, s. 238-246
*Dominika Dęborska-Materkowska, Magdalena Durlik
Nawrót FSGS w nerce przeszczepionej
Recurrence AT FSGS in renal transplant
Klinika Medycyny Transplantacyjnej i Nefrologii Instytutu Transplantologii Warszawskiego Uniwersytetu Medycznego
Kierownik Kliniki: prof. dr hab. med. Magdalena Durlik Streszczenie
Nawrót ogniskowego segmentalnego stwardnienia kłębuszków nerkowych w nerce przeszczepionej, najczęściej rozpoznawany jest u chorych z wywiadem FSGS i masywnym białkomoczem we wczesnym okresie potransplantacyjnym. Wystąpienie choroby istotnie wpływa na pogorszenie czynności przeszczepu i może prowadzić do jego utraty. Z biegiem czasu po transplantacji rozpoznanie nawrotu choroby jest coraz trudniejsze z uwagi na mnogość przyczyn, prowadzących do rozwoju wtórnej postaci FSGS. Wobec braku randomizowanych, wieloośrodkowych badań dotyczących chorych z FSGS, nie dysponujemy zaleceniami o wysokiej sile rekomendacji w odniesieniu do sposobu postępowania w przypadku rozpoznania nawrotu choroby po transplantacji. Artykuł przedstawia współczesne poglądy na potencjalne mechanizmy i czynniki ryzyka rozwoju nawrotu FSGS po przeszczepieniu nerki oraz metody terapeutyczne stosowane w praktyce klinicznej w przypadku jego rozpoznania. Słowa kluczowe: ogniskowe segmentalne stwardnienie kłębuszków nerkowych, przeszczepienie nerki, surowiczy czynnik zwiększający przepuszczalność błony sączącej kłębuszka, leczenie
Summary
Recurrence of focal segmental glomerular sclerosis in renal transplant recipient usually manifests as massive proteinuria within hours to days after transplantation. Reccurrence of FSGS is recognized to be a disease associated with poor graft function and reduced graft survival rate. Due to numerous secondary causes, the differential diagnosis between late reccurrent and secondary FSGS is very difficult. The management of patients with recurrent FSGS is not well established because there are no prospective randomized studies with a view to the impact of FSGS on graft survival. This paper provides an overview of the possible pathogenesis and risk factors for recurrence of FSGS. Moreover the actual therapeutic approach in patients with recurrence of FSGS after kidney transplantation was discused. Key words: focal segmental glomerular sclerosis, renal transplantation, circulating permeability factor, treatment
Ogniskowe segmentalne stwardnienie kłębuszków nerkowych ( focal segmental glomerulosclerosis – FSGS) wg charakterystyki histopatologicznej jest definiowane jako segmentalne stwardnienie pęczka naczyniowego, niekiedy z towarzyszącym szkliwieniem, obecnością komórek piankowatych w świetle kapilar kłębuszkowych, i/lub przyleganiem pęczka naczyniowego do torebki Bowmana ( sinechae), czemu towarzyszy przerost i zmniejszenie liczby podocytów. Wraz ze stopniem zaawansowania proces chorobowy zapoczątkowany w kłębuszkach rozszerza się na dalsze obszary, gdzie obserwuje się ogniskowe włóknienie śródmiąższowe i zanik cewek. W obrazie klinicznym dominuje zespół nerczycowy, z towarzyszącym krwinkomoczem i nadciśnieniem tętniczym. Ubytek filtracji kłębuszkowej stwierdza się co najmniej u 25% chorych. Według danych pochodzących z rejestrów kłębuszkowych zapaleń nerek w różnych krajach, FSGS jest jedną z najczęściej występujących postaci pierwotnego kłębuszkowego zapalenia nerek w populacji dorosłych (1, 2). Przebieg tej glomeluropatii w ok. 25% jest niepomyślny i wobec nieskuteczności leczenia prowadzi do rozwoju schyłkowej niewydolności nerek i konieczności leczenia nerkozastępczego. Pierwotne FSGS, obok glomerulopatii o typie zmian minimalnych, stanowi jedną z postaci idiopatycznego zespołu nerczycowego. Wspólnym zjawiskiem, typowym dla różnych wariantów FSGS, jest uszkodzenie podocytów nabłonka trzewnego, przy czym w wyniku ich uszkodzenia dochodzi do uruchomienia procesu apoptozy podocytów, a następnie sukcesywnego zmniejszania ich liczby i w efekcie do podocytopenii (3). Pierwotne FSGS cechuje rozległe stopnienie wypustek stopowatych podocytów, obejmujące zazwyczaj ponad 80% ich powierzchni, podczas gdy we wtórnej postaci FSGS zmiany dotyczą ok. 30%. Przyczyna pierwotnego uszkodzenia podocytów jest nieznana, a za jeden z możliwych mechanizmów patogenetycznych uznaje się uwalnianie cytokin prozapalnych w wyniku aktywacji komórek T. Inne możliwe przyczyny rozwoju różnych postaci FSGS uwzględniono na rycinie 1. Morfologicznie wyróżnia się pięć typów FSGS: komórkowy, wierzchołka kłębuszka, zapadających się pętli naczyniowych, przywnękowy i niespecyficzny.
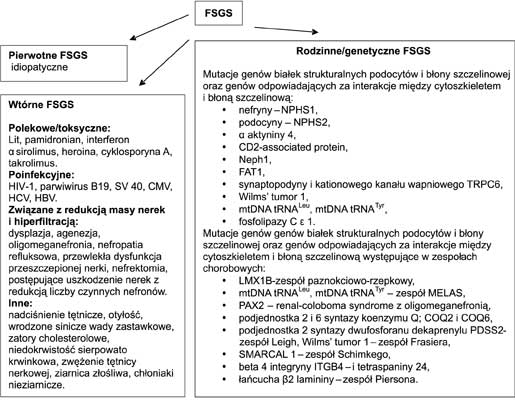 Ryc. 1. Podział uwzględniający najważniejsze przyczyny prowadzące do rozwoju FSGS.
Po zabiegu przeszczepienia nerki obserwuje się najczęściej rozwój FSGS de novo – wtórny do redukcji masy nerki i hiperfiltracji w przebiegu procesów towarzyszących przewlekłemu, wieloletniemu uszkodzeniu przeszczepu (utrata czynnych nefronów, hiperfiltracja, niekiedy hipoperfuzja), przeszczepieniu dorosłemu biorcy nerki od pediatrycznego dawcy (mniejsza liczba nefronów); ostremu uszkodzeniu naczyniowemu z wtórną hypoperfuzją kłębuszków, czy też uszkodzeniu kłębuszków indukowanemu np. toksycznym działaniem CNI (utrata czynnych nefronów, włóknienie) (4). W nerce przeszczepionej obserwuje się również nawrót FSGS, zaś rozwój postaci pierwotnego/idiopatycznego FSGS stwierdzany jest niezwykle rzadko.
Nawrót FSGS w nerce przeszczepionej został po raz pierwszy opisany przez Hoyera i wsp. w 1972 r. (5). Mimo upływu blisko 40. lat od jego opisania, pozostaje przyczyną licznych problemów diagnostycznych i terapeutycznych, a jego etiopatogeneza wciąż budzi wiele wątpliwości. W sposób rzetelny o nawrocie glomerulopatii możemy mówić wówczas, gdy w obrazie morfologii bioptatu nerki zarówno wcześniejszym, we własnych nerkach, jak i w przeszczepie stwierdzany jest ten sam rodzaj patologii kłębuszkowej. Pewne rozpoznanie rozwoju glomerulopatii de novo możemy postawić wtedy, gdy we własnych nerkach stwierdza się obraz histopatologiczny innego typu choroby niż w obrębie przeszczepu. Niestety w praktyce klinicznej z tego rodzaju pewnym rozpoznaniem mamy do czynienia niezwykle rzadko. Często pierwsze rozpoznanie histopatologiczne jest stawiane dopiero po przeszczepieniu, a rozpoznanie dotyczące choroby we własnych nerkach jest stawiane ex post, na podstawie przebiegu postępu choroby nerek przed transplantacją. Diagnostyka nawrotu FSGS niesie za sobą szereg kolejnych pytań. Na pierwsze trudności patomorfolog napotyka już w przypadku obrazu nerek własnych, w których niezwykle trudnym bywa zróżnicowanie pierwotnej i wtórnej postaci FSGS. W przypadku natychmiastowego nawrotu FSGS w przeszczepie obraz histopatologiczny jest często niecharakterystyczny. Nie we wszystkich przypadkach obserwuje się zmiany cytopatyczne w obrębie podocytów zapoczątkowujące FSGS, takie jak: zlanie wyrostków stopowatych, obrzmienie, wakuolizacja czy dysmorfia obejmujące w głównej mierze kłębuszki położone w głębszych warstwach kory nerki. W celu potwierdzenia rozpoznania histopatologicznego nawrotu FSGS po zabiegu transplantacji nerki, konieczne jest wykluczenie przede wszystkim patologii, w istotny sposób wpływających na tętnicze ukrwienie nerki, takich jak masywne zmiany niedokrwienne i gwałtownie przebiegający proces odrzucania. Zawsze należy również w różnicowaniu uwzględnić i wykluczyć ostrą mikroangiopatię zakrzepową. Rozpoznanie nawrotu FSGS w nerce przeszczepionej stawiane jest na podstawie obrazu klinicznego, histopatologicznego i oceny czynników ryzyka nawrotu choroby. FSGS jest najczęstszą przyczyną nawrotu choroby podstawowej w nerce przeszczepionej. Warto zauważyć, że wtórne FSGS we własnych nerkach jest obciążone stosunkowo niskim ryzykiem nawrotu w przeszczepie, a najwyższy odsetek nawrotów obserwuje się u chorych z pierwotną/idiopatyczną postacią choroby. W odniesieniu do czasu wystąpienia FSGS może on być natychmiastowy; wówczas gdy jego objawy stwierdza się <48 godz. od zabiegu transplantacji, wczesny <3. miesięcy i późny> 3. miesięcy od zabiegu. W obrazie klinicznym dominuje masywny białkomocz z towarzyszącym postępującym uszkodzeniem przeszczepu prowadzącym do jego niewydolności, a niekiedy nawet utraty.
Im dłuższy czas od momentu przeszczepienia do rozpoznania FSGS, tym trudniej zróżnicować czy obraz histopatologiczny jest przejawem nawrotu, czy też procesem wtórnym do wieloczynnikowego uszkodzenia przeszczepu postępującego z biegiem czasu. Dlatego też podejmowane są próby zawężenia definicji nawrotu choroby do kryteriów klinicznych obejmujących wystąpienie białkomoczu> 1 g/24 godz. z/lub towarzyszącą hipoalbuminemią <2,5 g/dl w trakcie pierwszych 3. miesięcy po zabiegu przeszczepienia i po wykluczeniu klinicznych bądź histologicznych cech ostrego odrzucania. Poza wymienionymi czynnikami nawrót powinien charakteryzować 95-100% zanik wyrostków stopowatych podocytów w obrazie z mikroskopu elektronowego.
Szacuje się, że u osób po pierwszej transplantacji nerki, u których do schyłkowej niewydolności nerek własnych doszło w przebiegu FSGS, nawrót choroby występuje u 20-48% chorych. W przypadku drugiej transplantacji ponowne wystąpienie choroby obserwuje się u 80-100% chorych, u których poprzednio odnotowano nawrót FSGS (6-9). Nawrót masywnego białkomoczu istotnie przyczynia się do pogorszenia czynności przeszczepu zarówno u dzieci, jak i dorosłych. Wg rejestru NAPRTCS (North American Pediatric Renal Transplant Cooperative Study) z 2007 r. FSGS jest najczęstszą przyczyną nawrotu choroby podstawowej w nerce przeszczepionej i prowadzi do utraty przeszczepu w ponad 50% przypadkach, a względne ryzyko wczesnej utraty przeszczepu w przypadku nawrotu choroby wzrasta do 1,6-3,1 (10). Wczesny nawrót FSGS obserwuje się częściej u chorych z cechami ostrego uszkodzenia nerki przeszczepionej i epizodami ostrego odrzucania w tym okresie (11). Wg Baum i wsp. natychmiastowy nawrót FSGS zarówno u biorców nerki od dawcy żywego, jak i zmarłego przyczynia się do wystąpienia lub wydłużenia okresu ostrej martwicy cewek nerkowych po transplantacji i konsekwencji z tym związanych (12). Z kolei Abbot i wsp. sugerują związek między immunologicznymi konsekwencjami ostrego odrzucania a wystąpieniem nawrotu FSGS (13). W opozycji do wspomnianych doniesień pozostają Pardon i wsp., którzy poddali analizie 33 przypadki biorców z FSGS, u 34% których stwierdzono nawrót choroby (14). Zaobserwowano, że skuteczną metodą terapii u chorych z wczesnym nawrotem FSGS po transplantacji jest leczenie plazmaferezami (PF). Fakt ten skłonił badaczy do poszukiwania krążącego we krwi czynnika, który mógłby odpowiadać za zmiany w strukturze filtracyjnej kłębuszka i wystąpienie białkomoczu.
Savin i wsp. opisali związek pomiędzy nawrotem FSGS po transplantacji a obecnością surowiczego czynnika zwiększającego przepuszczalność błony sączącej kłębuszków (FSGS permeability factor – FSPF), którego produkcja byłaby stymulowana w wyniku dysfunkcji limfocytów T (15). Autorzy wyodrębnili 50 kD czynnik, którego obecność w surowicy chorych z FSGS przed transplantacją, w zależności od stężenia, stanowiła czynnik predykcyjny rozwoju nawrotu choroby po zabiegu przeszczepienia.
W badaniach na zwierzętach podanie czynnika wiązało się ze zwiększeniem przepuszczalności błony sączącej kłębuszka i wystąpieniem białkomoczu. Mimo że kolejne badania wydają się potwierdzać udział surowiczego czynnika w patogenezie FSGS, nadal pozostaje on jednym z wielu brakujących elementów tworzących patogenetyczny obraz FSGS. Z uwagi na brak możliwości standaryzacji jego oznaczania, przy wysokiej czułości i stosunkowo niskiej specyficzności, FSPF dotychczas nie znalazł zastosowania w codziennej diagnostyce klinicznej i nadal pozostaje przedmiotem badań eksperymentalnych.
W świetle nowych danych dotyczących udziału czynnika genetycznego w patogenezie FSGS ustalono, że wykrycie określonego typu mutacji ma istotne znaczenie dla przewidywania efektów przeszczepienia nerki u chorych na FSGS. Dla zapewnienia prawidłowej bariery filtracyjnej kłębuszka niezbędne są zarówno prawidłowa struktura, jak i niezakłócony przekaz sygnałów pomiędzy zewnątrzkomórkowymi białkami (np. nefryna, p-kadheryna, FAT), łączącymi (np. podocyną i CD2AP) oraz wewnątrzkomórkowymi (np. nezryną, podokaliksyną, α aktyniną 4). Oddziaływania pomiędzy poszczególnymi elementami zapewniają nie tylko integralność struktury, ale także przeciwdziałają wewnątrzwłośniczkowemu ciśnieniu hydraulicznemu i utrzymują szczelność pokładu filtracyjnego, uniemożliwiając tym samym przesączanie białek osocza.
Wykazano, że mutacje genów dla poszczególnych białek strukturalnych i czynnościowych podocytów i błony szczelinowej prowadzą do rozwoju rodzinnych typów zespołu nerczycowego na podłożu FSGS u dzieci i młodych dorosłych (16, 17). Najczęstszą przyczyną rodzinnie występującego, o autosomalnie-recesywnym typie dziedziczenia, zespołu nerczycowego oraz niektórych przypadków sporadycznego jego występowania jest mutacja genu podocyny – NPHS2 znajdującego się na chromosomie 1q25-31. Ruf i wsp. wykazali, że u chorych z zespołem nerczycowym nieodpowiadającym na standardową terapię glikokortykosteroidami najczęstszym (61%) typem glomerulopatii jest FSGS. Autorzy stwierdzili ponadto, że chorzy ci byli homozygotami NPHS2 lub heterozygotami z mnogimi mutacjami (16). Rozwój steroidoopornego FSGS opisano u osób z mutacjami genów α aktyniny 4, podjednostki kationowego kanału wapniowego oraz CD2-associated protein (18, 19, 20). U heterozygotycznych nosicieli mutacji genu dla podocyny wystąpienie białkomoczu stwierdza się później niż w u homozygot (21).
Franceschini i wsp. wykazali, że jedynie u u heterozygot pochodzenia europejskiego wariant R229Q NPHS2 wiąże się ze zwiększonym o 20-40% ryzykiem rozwoju FSGS, czego nie stwierdzono w populacji osób pochodzenia afrykańskiego (22). Tonna i wsp. potwierdzili fakt występowania u większości chorych pochodzenia europejskiego z FSGS i mutacją NPHS2 alleli p.R229Q. Jednakże nie potwierdzono jej roli jako genetycznego czynnika decydującego o rozwoju FSGS i wystąpieniu białkomoczu w tej populacji chorych. Mutację NPHS2 stwierdza się u 8-55% rodzinnych i 3-20% sporadycznych przypadków FSGS opornego na standardową terapię glikokortykosteroidami (8, 16, 21, 23, 24). Wartym zaznaczenia jest fakt, że obecność dwóch patogennych mutacji NPHS2 warunkuje wczesne wystąpienie FSGS prowadzącego do szybkiej progresji choroby nerek. Mutacje NPHS2 są stosunkowo rzadką przyczyną rozwoju FSGS w populacji osób dorosłych (23). Niejednoznaczne są prace dotyczące związku pomiędzy nawrotem FSGS w nerce przeszczepionej a rodzajem mutacji genu podocyny. Bertelli i wsp. w jednej z pierwszych publikacji dotykających tego problemu sugerowali brak istotnego związku pomiędzy wymienionymi czynnikami (8). Tym niemniej ostatnie dane wydają się takową zależność potwierdzać (7, 16, 24). Ryzyko nawrotu choroby w przeszczepionej nerce u osób z rodzinnie uwarunkowanym FSGS, a także u homozygot i heterozygot z mnogimi mutacjami NPHS2 jest bardzo niskie (21). Z kolei u chorych bez potwierdzonej mutacji NPHS2 lub u heterozygot z pojedynczą mutacją ryzyko nawrotu wynosi ≥ 30%. Interesującej obserwacji dokonali Carraro i wsp., którzy wykazali, że u chorych z autosomalnym-recesywnym typem dziedziczenia steroidoopornego zespołu nerczycowego, będących homozygotami mutacji NPHS2, stwierdza się wysoką aktywność FSFP. Autorzy zasugerowali, że odpowiedzialnym za ten stan jest niedobór, najpewniej traconych z moczem, czynników neutralizujących, hamujących jego aktywność u chorych z mutacją NPHS2 (25). Caridi i wsp. proponują dwuetapowy rozwój nawrotu FSGS u biorcy. Podczas pierwszej fazy białkomocz jest uwarunkowany obecnością czynnika krążącego w osoczu biorcy powodującego natychmiastowe jego wystąpienie. Wskutek dużej utraty podocyny z moczem dochodzi do wzmożonej jej resyntezy. W zależności od warunków genetycznych dawcy w odniesieniu do ekspresji i aktywności genu NPHS2 dochodzi do mniejszej, lub większej stymulacji produkcji podocyny, co z kolei warunkuje dalszy przebieg i nasilenie białkomoczu i glomerulopatii (24). W rezultacie proponuje się wykonywanie przesiewowych badań genetycznych u dzieci z wczesnym rozwojem FSGS w celu oceny rokowania i podjęcia dalszych decyzji terapeutycznych, a także wykonywanie badań genetycznych u kandydatów na rodzinnych dawców nerki dla chorych z chorobą nerek w przebiegu FSGS.
W 2001 r. Baum i wsp. przeprowadzili analizę opartą na wielotysięcznej grupie dzieci z chorobami nerek w tym kilkuset z FSGS. W jej wyniku wykazano, że u biorców, którzy otrzymali przeszczep od dawcy żywego ryzyko utraty przeszczepu w przebiegu FSGS jest wyższe niż w grupie biorców nerki od dawcy zmarłego (12). Podobne obserwacje poczyniono w wyniku retrospektywnej analizy pochodzącej z USRDS (United States Renal Data System) (26). W innej dużej analizie, uwzględniającej m.in. różnice rasowe biorców z FSGS, uzyskano przeciwne wnioski, wedle których przeszczepienie nerki od dawcy żywego wiązało się z istotnie lepszą czynnością przeszczepu w porównaniu do narządu pochodzącego od zmarłego dawcy (27). Wykazano, że biorcy z FSGS i dużą zgodnością w układzie HLA z żywym dawcą mają istotnie mniejsze ryzyko utraty przeszczepu w porównaniu do porównywalnej względem doboru immunologicznego grupy biorców narządu od zmarłego dawcy (28). Należy zwrócić uwagę, że analizy te nie uwzględniały danych dotyczących statusu genetycznego badanej populacji. Opisy przypadków uwzględniające status genetyczny biorcy i jego rodzinnego dawcy potwierdzają związek występowania określonych mutacji NPHS2 u dawcy z wystąpieniem FSGS i pogorszeniem czynności przeszczepu u biorcy (16, 21). Stąd proponowane zalecenia unikania przeszczepiania nerki od żywego, spokrewnionego dawcy zarówno dzieciom z FSGS,jak i dorosłym z gwałtownie postępującym FSGS, zwłaszcza w przypadku utraty pierwszego przeszczepu z powodu nawrotu FSGS. W przypadku rodzinnie uwarunkowanego FSGS, w przypadku którego ryzyko nawrotu jest bardzo niskie, preferowanym sposobem leczenia jest transplantacja (29).
Sprzeczne pozostają dane dotyczące wpływu wieku biorcy na losy przeszczepu, w którym doszło do rozwoju FSGS. Wg Baum i wsp. wpływ FSGS na przeżycie przeszczepu jest istotnie gorszy u dzieci niż u dorosłych, a im młodszy biorca, tym gorsze rokowanie w przypadku nawrotu choroby (30). Z kolei w wyniku analizy NAPRTCS ci sami autorzy wykazali zdecydowanie gorsze przeżycie przeszczepu u młodzieży w wieku 13-17 lat, w porównaniu do dzieci do 12 r.ż., u których potwierdzono nawrót FSGS (31). Zarówno młody wiek, jak i wystąpienie białkomoczu nerczycowego w pierwszych latach życia biorcy zaproponowano jako istotny czynnik ryzyka nawrotu choroby w przeszczepionym narządzie (32). Podczas gdy jedni autorzy wykazują wspomnianą zależność, inni takowej nie znajdują (33). W wyniku jednej z ostatnio przeprowadzonych analiz wykazano, że biorcy rasy czarnej mają niższe ryzyko nawrotu FSGS w porównaniu z białą rasą (34). Dane te pozostają w zgodzie z poprzednio opisywanymi analizami, mimo że sama choroba przed transplantacją ma dużo cięższy przebieg u chorych pochodzenia afroamerykańskiego (13, 27, 35, 36).
Ryzyko utraty przeszczepu z powodu nawrotu FSGS jest istotnie niższe u biorców rasy czarnej zarówno w przypadku narządu pochodzącego od żywego, jak i zmarłego dawcy. Na utratę przeszczepu z powodu nawrotu FSGS bardziej narażeni są biali biorcy otrzymujący narząd od dawcy rasy czarnej (13). Kolejnym czynnikiem o potencjalnym wpływie na wystąpienie nawrotu FSGS w nerce przeszczepionej jest szybka progresja choroby we własnych nerkach.Wykazano, że ryzyko nawrotu wzrasta u pacjentów, u których doszło do schyłkowej niewydolności nerek w przebiegu FSGS w okresie krótszym niż 3 lata (11, 38, 39).
Według niektórych autorów kolejnym czynnikiem ryzyka nawrotu FSGS związanym z dawcą jest jego wiek (14, 40). Im starszy dawca, tym większe prawdopodobieństwo rozwoju FSGS w przeszczepie. Najpewniej zależność ta ma związek ze zredukowaną liczbą czynnych nefronów i tym samym wzrostem wrażliwości również na działanie FSPF. Przerost kłębuszka nerkowego i czynniki hemodynamiczne wpływające na wzrost ciśnienia wewnątrzkłębuszkowego są jednymi z najbardziej istotnych przyczyn, prowadzących do pogorszenia czynności nerek i nasilenia procesu włóknienia w przebiegu różnego rodzaju czynników uszkadzających własne nerki.
Otsubo i wsp. wykazali, że duży maksymalny rozmiar kłębuszka nerkowego zarówno przed transplantacją, jak i w okresie potransplantacyjnym stanowi czynnik predykcyjny wystąpienia FSGS (41). Wykazano, że wielkość kłębuszków wzrasta, począwszy od 30-43 r.ż. wraz z wiekiem, co wydaje się również potwierdzać zasadność uznania wieku dawcy jako jednego z kilku czynników ryzyka rozwoju FSGS w przeszczepie. Równie istotną patologią w obrazie histopatologicznym własnych nerek, będącą predyktorem nawrotu FSGS jest rozległa proliferacja mezangium obserwowana w obrębie większości kłębuszków, a towarzysząca zmianom patognomonicznym dla FSGS (11, 14, 38, 42).
Wykazano, że ryzyko nawrotu FSGS wzrasta u chorych wymagających leczenia dializami z powodu niepodjęcia czynności przez przeszczep po zabiegu transplantacji (14, 43). Utrata poprzedniego przeszczepu w przebiegu nawrotu choroby jest istotnym predykatorem nawrotu w kolejnym przeszczepie. Ryzyko nawrotu osiąga 80% w drugim i 100% w kolejnych przeszczepach (6, 10). Z tego powodu wg niektórych autorów zwłaszcza u osób z wczesnym nawrotem FSGS w pierwszym przeszczepie, należy odroczyć o 2 lata decyzję dotyczącą kolejnego zabiegu przeszczepienia (44). Z uwagi na fakt, że w przeszłości własne nerki uznawano za potencjalne źródło krążącego czynnika nefropatogenetycznego wpływającego na rozwój nawrotu FSGS w nerce przeszczepionej, zalecano profilaktyczną obustronną nefrektomię u potencjalnych biorców przeszczepu nerki. Zabieg, mimo potencjalnych korzyści, niósł za sobą innego typu zagrożenia, takie jak posocznica, nasilenie niedokrwistości i zaburzenia elektrolitowe w efekcie prowadzące do wzrostu śmiertelności okołooperacyjnej.
Poza wspomnianymi zagrożeniami w ostatnich latach wykazano, że obustronna nefrektomia nie tylko nie zapobiega nawrotowi FSGS ale wręcz przeciwnie, u osób jej poddanych obserwuje się większą częstość nawrotu choroby (45, 46). Wydaje się, że za ten stan rzeczy może odpowiadać agresywna natura choroby podstawowej przebiegającej gwałtownie, z masywnym białkomoczem, w wyniku której podejmowana jest decyzja o nefrektomii.
Ostatnią kontrowersyjną grupą potencjalnych czynników ryzyka rozwoju nawrotu FSGS w przeszczepionej nerce jest stosowane indukcyjne leczenie immunosupresyjne. Raaf i wsp. wykazali, że ryzyko nawrotu jest istotnie wyższe w grupie chorych otrzymujących indukcję surowicą antylimfocytarną w okresie okołotransplantacyjnym. Podobne obserwacje w odniesieniu do leczenia indukcyjnego przy użyciu przeciwciała przeciwko receptorowi dla interleukiny 2 poczynili Hubsch i wsp. (47). Wymienione zależności nie znajdują uzasadnienia w opracowaniach innych autorów i wymagałyby weryfikacji w prospektywnej obserwacji chorych podlegających randomizacji do leczenia indukcyjnego (14, 48). Biorąc pod uwagę różnorodność możliwych przyczyn i czynników ryzyka rozwoju FSGS po zabiegu przeszczepienia nie opracowano dotychczas standardowej metody leczenia i zapobiegania rozwojowi choroby w nerce przeszczepionej.
Podejmując zatem decyzję dotyczącą zarówno leczenia farmakologicznego, doboru dawcy, jak i momentu przeszczepienia w świetle dotychczas zgromadzonych danych należałoby uwzględnić potencjalne ww. czynniki mogące wpływać na rozwój FSGS, w celu zminimalizowania ryzyka jego nawrotu w nerce przeszczepionej.
Savin i wsp. opracowali w warunkach in vitro metodę oceniającą wpływ czynników obecnych w surowicy chorych z FSGS na przepuszczalność kłębuszka względem albumin, a następnie udowodnili ich związek z nawrotem choroby w przeszczepie (15). Uwzględniając ten fakt niektórzy autorzy podjęli próbę leczenia PF u chorych wysokiego ryzyka nawrotu choroby przygotowywanych do transplantacji w celu usunięcia krążącego czynnika indukującego natychmiastowy nawrót FSGS po transplantacji. Podobnie do innych autorów Gohh i wsp. w wyniku przeprowadzonego prospektywnego badania sugerują korzystny wpływ stosowania zabiegów PF w okresie przedtransplantacyjnym oraz potwierdza ją związek stężenia FSPF> 0,5, jako predyktora wyższego ryzyka nawrotu (49, 50). W badaniu u biorców nerki od żywego dawcy stosowano łącznie 8 zabiegów PF, poczynając od 7 dni przed, a kończąc 7 dni po transplantacji. U biorców narządu pochodzącego od dawcy zmarłego zabiegi rozpoczynano w ciągu 24 godz. od zabiegu. Korzyści ze stosowania zabiegów PF lub immunoadsorpcji (IA) jako jednej z metod w leczeniu nawrotu FSGS są dobrze udokumentowane, aczkolwiek jak dotąd nie poparte dużymi, prospektywnymi, randomizowanymi badaniami klinicznymi (51, 52). Zabiegi te prowadzą najczęściej do istotnej redukcji białkomoczu, rzadko jednak pozwalają na uzyskanie pełnej remisji choroby. Niejednoznaczne są sugestie dotyczące czasu stosowania i liczby zabiegów. Davenport zaleca wczesne leczenie PF u chorych z nawrotem FSGS w trybie: 3 codzienne zabiegi, następnie 6 kolejnych co drugi dzień. W przypadku odpowiedzi na leczenie nie zaleca kontynuacji PF. Warto zwrócić uwagę, że autor odradza leczenie PF w przypadku cech twardnienia w obrazie histopatologicznym nerki (53). Podobną liczbę zabiegów w leczeniu nawrotu proponował Ponikvar i wsp. wykazując przy tym porównywalną skuteczność leczenia PF (śr. 1,4 ± 0,3 objętości wymienianego osocza) i IA (śr. 2,5 ± 0,3 objętości wymienianego osocza) (54). Z kolei Ponticelli wskazuje na ogromne różnice w skuteczności leczenia z zastosowaniem zróżnicowanej liczby zabiegów (od 3. do kilkudziesięciu) w celu uzyskania efektu terapeutycznego. Sugeruje też konieczność indywidualizacji w doborze leczenia i ewentualnego wydłużenia czasu i liczby zabiegów PF w zależności od klinicznej odpowiedzi, nawet w sekwencji powtarzanych, trwających po 7 miesięcy cykli zabiegów (55). Z racji złożonej etiologii FSGS oraz do końca niewyjaśnionych przyczyn jego nawrotu obecnie nie stosuje się izolowanych zabiegów PF w leczeniu nawrotu FSGS. W ostatnim czasie Savin i wsp. u chorego z nawrotem FSGS wykazali wysokie powinowactwo FSPF do galaktozy, której stężenie ulega istotnej redukcji po dożylnym podaniu monosacharydu (56). Jednak dopiero wyniki planowanych badań wykażą czy galaktoza okaże się pozbawionym toksyczności elementem terapii zespołu nerczycowego w przebiegu FSGS.
Leczenie PF lub zabiegami IA uzupełnia się o leczenie immunosupresyjne. Leczenie FSGS przed przeszczepieniem wymaga zazwyczaj długotrwałego stosowania CNI. Zasadniczym mechanizmem działania CNI w przypadku nawrotu zespołu nerczycowego jest zmniejszenie przepuszczalności błony sączącej kłębuszka dla albumin. Zważywszy na złożoną etiologię nawrotu choroby w przeszczepie, nie można wykluczyć ich wpływu leczniczego również wskutek supresji limfocytów T, zahamowania produkcji cytokin prozapalnych, a także zachodzącego z udziałem kalcyneuryny procesu hamowania defosforylacji synaptopondyny – bogatego w prolinę białka odgrywającego kluczową rolę w regulacji kształtu i ruchliwości wyrostków stopowatych podocytów (57). W przypadku nawrotu FSGS w pierwszych tygodniach leczenia przeważają doniesienia wskazujące na skuteczność podawania wysokich dawek cyklosporyny A (CsA) dożylnie (58, 59).
Celem tego rodzaju postępowania jest kompensacja wzrostu klirensu CsA w wyniku zwiększonego wiązania leku przez występujące w dużym stężeniu lipoproteiny o niskiej gęstości. Pojedyncze raporty wskazują na konieczność ostrożnego stosowania schematów z wyłączeniem CNI i zastosowaniem inhibitora sygnału proliferacji u chorych z wywiadem FSGS po przeszczepieniu, z uwagi na zwiększone ryzyko rozwoju choroby w przeszczepie w przypadku konwersji leczenia (60, 61). Potwierdzono również skuteczność terapii plazmaferezami z dołączeniem do leczenia immunosupresyjnego cyklofosfamidu (51, 62). Podobnie jak w przypadku innych glomerulopatii, również u chorych z nawrotem FSGS po transplantacji korzystny wpływ na redukcję białkomoczu uzyskano stosując leki blokujące układ renina-angiotensyna-aldosteron, stąd udział również tej grupy leków w schematach terapii nawrotu (6, 63). W badaniach in vitro wykazano, że niektóre syntetyczne analogi powstających z kwasu arachidonowego – kwasów epoksyeikozatrienowych (EET), w wyniku blokowania FSPF wpływają stabilizująco na szczelnośc bariery filtracyjnej.Autorzy pracy sugerują potencjalny, korzystny efekt terapeutyczny EET w przypadku nawrotu FSGS po transplantacji (64).
W ostatnich latach wydają się przeważać doniesienia o korzystnych wynikach leczenia z zastosowaniem przeciwciał anty CD20 ( rituksimab), oraz anty TNF ( etanercept, infliksimab). Rituximab jest uzyskanym na drodze inżynierii genetycznej, chimerycznym, monoklonalnym przeciwciałem skierowanym przeciwko molekule CD20, będącej antygenem powierzchniowym limfocytów B. CD 20 znajduje się tak na niedojrzałych, dojrzałych jak i nowotworowych formach komórek B. Z dużą skutecznością rituximab stosowany był do tej pory u chorych z chorobami limfoproliferacyjnymi, których źródłem były limfocyty B. Udowodniono również jego skuteczność w niektórych przypadkach chorób nerek przebiegających z udziałem limfocytów B zarówno przed, jak i po transplantacji nerki (65). Nozu i wsp. zastosowali 4 dawki rituximabu (a 375 mg/m2) u dziecka z PTLD i jednoczesnym podejrzeniem nawrotu FSGS w przeszczepionej nerce. W efekcie uzyskano nie tylko regresję PTLD, ale również redukcję białkomoczu (66). Od tej obserwacji wzrasta liczba opisywanych przypadków podejmowania prób leczenia nawrotu FSGS po transplantacji, choć mechanizm w jakim lek miałby wpływać na regresję choroby pozostaje niewyjaśniony. Większość z opisywanych przypadków skutecznego leczenia nawrotu FSGS po transplantacji nerki dotyczy młodej populacji biorców, a rituximab stosowany jest w połączeniu z zabiegami plazmaferez (67). Raporty dotyczące dorosłej populacji są jak dotąd nieliczne i niejednoznaczne. Gossan i wsp. zastosowali z efektem 2 dawki rituximabu u chorej z FSGS, u której białkomocz utrzymywał się mimo przeprowadzenia 21 zabiegów plazmaferez (68). Korzystne efekty stosowania leku uzyskiwano niezależnie; stosując sam rituximab (2-6 dawek) lub jednocześnie z zabiegami plazmaferez (69, 70). Niestety nie wszyscy autorzy uzyskali równie obiecujące efekty w populacji dorosłych (69, 71). Bardzo trudno jednoznacznie ocenić efekty leczenia rituximabem z uwagi na brak homogennej populacji badanych, ich małej liczby, różnic w kryteriach rozpoznania nawrotu FSGS, momentu rozpoczęcia leczenia, czy wreszcie dawki leku i terapii współtowarzyszącej.
Strologo i wsp. sugerują konieczność jak najwcześniejszego wdrożenia terapii rituximabem w przypadku braku skuteczności plazmaferez,zanim dojdzie do stwardnienia kłębuszków w obrazie histopatologicznym. Z uwagi na możliwość odległej odpowiedzi na leczenie autorzy zalecają monitorowanie liczby komórek CD19 i uzależnienie liczby podanych dawek rituximabu od stopnia deplecji limfocytów B (72). W 2009 r. po raz pierwszy opisano przypadek skutecznego zastosowania anty TNF alfa u 15-letniego chłopca z nawrotem FSGS (73). Niezbędne są jednak kolejne próby zastosowania leku dla faktycznej oceny możliwości jego w terapii chorych z nawrotem FSGS.
Podsumowanie
Mimo dużego postępu jaki dokonał się w ostatnich latach w transplantologii klinicznej i leczeniu immunosupresyjnym nawrót FSGS pozostaje istotnym problemem zarówno w kontekście diagnostycznym, jak i terapeutycznym. W większości przypadków, z racji niepotwierdzonego histopatologicznie rozpoznania patologii we własnych nerkach, nie mamy możliwości pewnego rozpoznania nawrotu. Najczęściej do nawrotu choroby dochodzi we wczesnym okresie potransplantacyjnym, zwłaszcza u chorych z wywiadem gwałtownie postępującego FSGS w nerkach własnych i u tych, którzy utracili pierwszy przeszczep z powodu FSGS. Z biegiem czasu po transplantacji różnicowanie nawrotu i wtórnego FSGS wydaje się coraz trudniejsze z racji mnogości przyczyn związanych z toksycznym działaniem leków, czynnikami infekcyjnymi, czy też redukcją masy nerki i hiperfiltracją. Mimo szeregu koncepcji dotyczących patofizjologii i czynników ryzyka rozwoju FSGS po transplantacji problem leczenia przyczynowego choroby nadal pozostaje nierozwiązany. Z uwagi na brak randomizowanych, wieloośrodkowych badań w tej dziedzinie, nie dysponujemy ścisłymi zaleceniami, czy też schematami leczenia nawrotu FSGS o wysokiej sile rekomendacji.
Innym problemem wydaje się też brak jednolitego definiowania rzeczywistego nawrotu FSGS w dostępnym piśmiennictwie.
Uwzględniając wyżej wspomniane ograniczenia wydaje się, że potencjalni biorcy z FSGS powinni być uprzedzani o 20-40% ryzyku nawrotu choroby podstawowej w nerce przeszczepionej i możliwości jej utraty. Należy rozważyć odroczenie kolejnej transplantacji w czasie u osoby, która utraciła 1. przeszczep z powodu nawrotu FSGS. We wspomnianej grupie biorców oraz u biorców nerki od dawcy żywego w odniesieniu do leczenia PF i IA należy rozważyć strategię preemptive. Stosowanie terapii PF i IA w przypadku rozpoznania nawrotu FSGS należy wdrożyć jak najszybciej i dążyć do jej indywidualizacji. Wydaje się również celowym wykonywanie badań genetycznych zwłaszcza u kandydatów na rodzinnych dawców nerki dla chorych na FSGS.
Z uwagi na incydentalny charakter dotychczasowych doniesień oraz brak jednolitego sposobu definiowania problemu jakim jest diagnostyka i leczenie nawrotu FSGS po transplantacji, fundamentalnym celem wydaje się przeprowadzenie wieloośrodkowych randomizowanych badań klinicznych dotyczących populacji chorych z rozpoznanym FSGS we własnych nerkach poddawanych zabiegowi przeszczepienia nerki. Piśmiennictwo
1. Malafronte P, Mastroianni-Kirsztajn G, Betonico GN et al.: Paulista registry of glomerulonephritis: 5-year data report. Nephrol Dial Transplant. 2006; 21: 3098-3105.
2. Kitiyakara C, Eggers P, Kopp JB et al.: Twenty-one year trend in ESRD due to focal segmental glomerulosclerosis in the United States. Am J Kidney Dis 2004; 44: 815.
3. Barisoni L, Schnaper HW, Kopp JB et al.: Advances In the biology and genetics of the podocytopathies. Arch Pathol Lab Med 2009; 133: 201-2164.
4. Heptinstall's Pathology of the Kidney. Chapt. 28 Renal Transplant Patology.
5. Hoyer JR, Vernier RL, Najarian JS et al.: Recurrence of idiopathic nephritic syndrome after renal transplantation. Lancet 1972; 2: 343.
6. Artero M, Biava C, Amend W et al.: Recurrent focal glomerulosclerosis: natural history and response to therapy. Am J Med 1992 Apr; 92 (4): 375-83.
7. Vincenti F, Ghiggeri GM: New insights into the pathogenesis and the therapy of recurrent focal glomerulosclerosis. Am J Transplant 2005 Jun; 5 (6): 1179-85.
8. Bertelli R, Ginevri F, Caridi G et al.: Recurrence of focal segmental glomerulosclerosis after renal transplantation in patients with mutations of podocin. Am J Kid Dis 2003 Jun; 41 (6): 1314-218.
9. Dell'Amico R, Ghiggeri G, Carraro M et al.: Prediction and treatment of recurrent focal segmental glomerulosclerosis after renal transplantation in children. Am J Kidney Dis 1999 Dec; 34 (6): 1048-55.
10. NAPRTCS 2007 Annual Report. https://web.emmes.com/study/ped/annlrept/annlrept2007.pdf
11. Pinto J, Lacerda G, Cameron JS et al.: Recurrence of focal segmental glomerulosclerosis in renal allografts. Transplantation 1981; 32 (2): 83.
12. Baum MA, Stablein DM, Panzarino VM et al.: Loss of living donor renal allograft survival advantage In children with ocal segment al glomerulosclerosis. Kidney Int. 2001; 59; 328-333.
13. Abbott KC, Sawyers ES, Oliver JD et al.: Graft loss due to recurrent focal segmental glomerulosclerosis in renal transplant recipients in United States.Am J Kidney Dis 2001; 37, 2: 366-373.
14. Pardon A, Audard V, Caillard S et al.: Risk factors and outcome of focal and segmental glomerulosclerosis recurrence in adult renal transplant recipients. Nephrol Dial Transplant 2006; 21: 1053-1059
15. Savin VJ, Sharma R, Sharma M et al.: Circulating Factor Associated with Increased Glomerular Permeability to Albumin in Recurrent Focal Segmental Glomerulosclerosis. N Engl J Med 1996 Apr 4; 334 (14): 878-83.
16. Ruf RG, Lichtenberger A, Karle SM et al.: Patients with mutations in NPHS2 (podocin) do not respond to standard steroid treatment of nephrotic syndrome. J Am Soc Nephrol 2004 Mar; 15 (3): 722-32.
17. Lenkkeri U, Männikkkö M, McCready P et al.: Structure of the gene for congenital nephritic syndrome of finnish type (NPH1) and charakterizations of mutations. Am J Hum Genet 1999; 64, 51-61.
18. Kaplan JM, Kim SH, North KN et al.: Mutations in ACTN4, encoding alpha-actinin-4, cause familial focal segmental glomerulosclerosis. Nat Genet 2000; 24 (3): 251-256.
19. Winn MP, Conlon PJ, Lynn KL et al.: A mutation in the TRPC6 cation channel causes familial focal segmental glomerulosclerosis. Science 2005; 308 (5729): 1801-1804.
20. Kim JM, Wu H, Green G et al.: CD2-associated protein haploinsufficiency is linked to glomerular disease susceptibility. Science 2003; 300 (5623): 1298-1300.
21. Weber S, Gribouval O, Esquivel EL et al.: NPHS2 mutation analysis shows genetic heterogeneity of steroid – resistant nephritic syndrome and low post-transplant recurrence. Kidney Int 2004; 66: 571-79
22. Franceschini N, North KE, Kopp JB et al.: NPHS2 gene, nephritic syndrome and focal segmental glomerulosclerosis:A HuGE review. Genet Med 2006; 8 (2): 63-75.
23. Tonna SJ, Wang YY, Savige J: NPHS2 variation in focal and segmental glomerulosclerosis. BMC Nephrology 2008 Sep; 29, 9: 13.
24. Caridi G, Benetti E, Dagnino M et al.: Podocin-related mechanisms in posttransplantation recurrence of focal segmental glomerulosclerosis. Transpl Proceed 2006; 38: 3486-3490.
25. Carraro M, Caridi G, ruschi M et al.: Serum glomerular permeability activity in patients with podocin mutations (NPHS2) and steroid-resistant nephrotic syndrome. J Am Soc Nephrol. 2002 Jul; 13 (7): 1946-52.
26. First MR: Living-related donor transplants should be performed with caution in patients with focal segmental glomerulosclerosis. Pediatr Nephrol 1995; 9: S40-2.
27. Huang K, Ferris ME, Andreoni KA et al.: The differential effect of race among pediatric kidney transplant recipients with focal segmental glomerulosclerosis. Am J Kidney Dis 2004 Jun; 43 (6): 1082-90.
28. Cibrik DM, Kaplan B, Campbell DA et al.: Renal allograft survival in transplant recipients with focal segmental glomerulosclerosis. Am J Transplant 2003 Jan; 3 (1): 64-7.
29. Golgert WA, Appel GB, Hariharan S: Recurrent glomerulonephritis after renal transplantation: un unsolved problem. Clin J Am Soc Nephrol 2008; 3 (3), 800-807.
30. Baum MA: Outcomes after renal transplantation for FSGS in children. Pediatr Transplantation 2004; 8: 329-333.
31. Baum MA, Ho M, Stablein DM et al.: Outcome of renal transplantation in adolescents with focal segmental glomerulosclerosis. Pediatr. Transplantation 2002; 6: 488-492.
32. Ingulli E, Tejani A: Incidence, treatment, and outcome of recurrent focal segmental glomerulosclerosis posttransplantation in 42 allografts in children-a single-center experience. Transplantation. 1991 Feb; 51 (2): 401-5.
33. Müller T, Sikora P, Offner G et al.: Recurrence of renal disease after kidney transplantation in children: 24 years of experience in a single center. Clin Nephrol 1998 Feb; 49 (2): 82-90.
34. Schachter M et al.: Risk of recurrent focal glomerulosclerosis (RFSGS) in the renal allograft. J Am Soc Nephrol 2007; 18: 683A.
35. Baqi N, Tejani A: Recurrence of the original disease in pediatric renal transplantation. J Nephrol 1997; 10; 85-92.
36. Ingulli E., Tejani A: Racial differences in the incidence and renal outcome of idiopatic focal segmental glomerulosclerosis in children. Pediatr Nephrol 1991; 5: 393-397.
37. Cameron JS et al.: Focal segmental glomerulosclerosis in fifty-nine renal allografts from a single centre; analysis of risk factors for recurrence. Transplant Proc. 1989 Feb; 21: 2117-8.
38. Striegel JE, sibley RK, Fryd DS et al.: Recurrence of focal segmental sclerosis in children following renal transplantation. Kidney Int Suppl. 1986 Jul; 19: S44-50.
39. Artero M, Biava C, Amend W et al.: Recurrent focal glomerulosclerosis: natural history and response to therapy. Am J Med 1992 Apr; 92 (4): 375-83.
40. Choi KH et al.: Long-term outcome of Sidney transplantation In adult recipients with focal segment al glomerulosclerosis. Yonsei Medical Yournal 2001; 42, 2: 209-214.
41. Otsubo S, Nitta K, Tanabe K et al.: Maximal glomerular size as a predictor of recurrence in renal allograft recipients with focal segmental glomerulosclerosis. Nephron 2000 Apr; 84( 4): 376-8.
42. Maizel SE, Sibley RK, Horstman JP et al.: Incidence and significance of recurrent focal segmental glomerulosclerosis in renal allograft recipients. Transplantation. 1981 Dec; 32 (6): 512-6.
43. Kim EM, Striegel J, Kim Y et al.: Recurrence of steroid-resistant nephrotic syndrome in kidney transplants is associated with increased acute renal failure and acute rejection. Kidney Int. 1994 May; 45 (5): 1440-5
44. Hosenpud J, Piering WF, Garancis Jc et al.: Successful second kidney transplantation in a patient with focal glomerulosclerosis. A case report.Am J Nephrol 1985; 5 (4): 299-304.
45. Odorico JS, Knechtle S, Rayhill SC et al.: The influence of native nephrectomy on the incidence of recurrent disease following renal transplantation for primary glomerulonephritis. Transplantation. 1996 Jan 27; 61 (2): 228-34.
46. Sener A, Bella AJ, Nguan C et al.: Focal segmental glomerular sclerosis in renal transplant recipients: predicting early disease recurrence may prolong allograft function. Clin Transplant 2009 Jan; 23 (1): 96-100.
47. Hubsch H, Montané B, Abitbol C et al.: Recurrent focal glomerulosclerosis in pediatric renal allografts: the Miami experience. Pediatr Nephrol 2005 Feb; 20 (2): 210-6.
48. Gagnadoux MF: Ask the expert. Does antibody induction therapy with daclizumab or basiliximab increase the risk of recurrence of post-transplant focal segmental glomerulosclerosis? Pediatr Nephrol 2002 Apr; 17 (4): 305.
49. Gohh RY, Yango AF, Morrissey PE et al.: Preemptive plasmapheresis and recurrence of FSGS in high-risk renal transplant recipients. Am J Transplant 2005 Dec; 5 (12): 2907-12.
50. Ohta T, Kawaguchi H, Hattori M et al.: Effect of pre-and postoperative plasmapheresis on posttransplant recurrence of focal segmental glomerulosclerosis in children. Transplantation 2001; Mar 15; 71 (5): 628-33.
51. Häffner K, Zimmerhackl LB, von Schnakenburg C et al.: Complete remission of post-transplant FSGS recurrence by long-term plasmapheresis. Pediatr Nephrol 2005 Jul; 20 (7): 994-7.
52. Andresdottir MB, Ajubi N, Croockewit S et al.: Recurrent focal glomerulosclerosis: natural course and treatment with plasma exchange. Nephrol Dial Transplant 1999 Nov; 14 (11): 2650-6.
53. Davenport RD: Apheresis treatment of recurrent focal segmental glomerulosclerosis after kidney transplantation: re-analysis of published case-reports and case-series. J Clin Apher 2001; 16 (4): 175-8.
54. Ponikvar R, Bren a, Kandus A et al.: Treatment of recurrence of focal segmental glomerular sclerosis after kidney transplantation with plasma exchange and immunoadsorption. Transplant Proc. 2001 Nov-Dec; 33 (7-8): 3365-7.
55. Ponticelli C, Campise M, Tarantino A: The different patterns of response to plasmapheresis of recurrent focal and segmental glomerulosclerosis. Transplant Proc. 2002 Dec; 34 (8): 3069-71.
56. Savin VJ, McCarthy ET, Sharma R et al.: Galactose binds to focal segmental glomerulosclerosis permeability factor and inhibits its activity. Transl Res 2008 Jun; 151 (6): 288-92.
57. Faul C, Donnelly M, Merscher-Gomez S et al.: The actin cytoskeleton of kidney podocytes is a direct target of the antiproteinuric effect of cyclosporine A. Nat Med 2008; 14: 931-8
58. Raafat RH, Kalia A, Travis LB et al.: High-dose oral cyclosporin therapy for recurrent focal segmental glomerulosclerosis in children.Am J Kid Dis 2004 Jul; 44 (1): 50-6.
59. Canaud G, Zuber J, Sberro R et al.: Intensive and prolonged treatment of focal and segmental glomerulosclerosis recurrence in adult kidney transplant recipients: a pilot study. American J of transplantation 2009; 9: 1081-1086.
60. Höcker B, Knüppel T, Waldherr R et al.: Recurrence of proteinuria 10 years post-transplant in NPHS2-associated focal segmental glomerulosclerosis after conversion from cyclosporin A to sirolimus. Pediatr. Nephrol 2006; 21: 1476-1479.
61. Skhiri H, Morelon E, Noel LH et al.: Unusual post-transplantation recurrence of focal segmental glomerulosclerosis which resolved with cyclosporine but not with sirolimus. Transplant International 2005; 18: 458-460.
62. Cheong HI, Han H, Park H et al.: Early recurrent nephrotic syndrome after renal transplantation in children with focal segmental glomerulosclerosis. Nephrol Dial Transplant 2000 Jan; 15 (1): 78-81.
63. Moroni G, Gallelli B, Quaglini S et al.: Long-term outcome of renal transplantation in adults with focal segmental glomerulosclerosis. Transpl Int 2009; Sep 30 [Epub ahead of print].
64. Sharma M, McCarhy ET, Sudarshan Reddy D et al.: 8,9-Epoxyeicosatrienoic acid protects the glomerular filtration barrier. Prostaglandins Other Lipid Mediat 2009 Jun; 89 (1-2): 43-51.
65. Salama AD, Pusey CD: Drug insight: rituximab in renal disease and transplantation. Nature clinical Practise 2006; 2; 221-230.
66. Nozu K, Iijna K, Fujisawa M et al.: Rituximab treatment for posttransplant lymphoproliferative disorder (PTLD) induces complete remission of recurrent nephritic syndrome. Pediatr Nephrol 2005; 20911: 1660-3.
67. Hickson LJ, Gera M, Amer H et al.: Kidney transplantation for primary focal segmental glomerulosclerosis:outcomes and response to therapy for recurrence. Transplantation 2009; 87, 8: 1232-1239.
68. Gossman J et al.: Abrogation of nephrotic proteinuria by rituximab treatment in a renal transplant patient with relapsed focal segmental glomerulosclerosis. Transpl. International 2007; 20, 9558-562.
69. Hristea D, Hadaya K, Marangon N et al.: Successful treatment of recurrent focal segmental glomerulosclerosis after kidney transplantation by plasmapheresis and riuximab. Transpl. International 2006; 20: 102-105
70. Pescovitz M, Book BK, Sidner RA et al.: Resolution of recurrent focal segmental glomerulosclerosis proteinuria after rituximab treatment. The New England Journal of Medicine 2006; 354, 18: 1961-3.
71.Rodriquez-Ferrero M, Ampuero J, Anaya F et al.: Rituximab and chronic plasmapheresis therapy of nephrotic syndrome in renal transplantation patients with recurrent focal segmental glomerulosclerosis. Transplantation Procc 2009; 41: 2406-2408.
72. Strologo LD, Guzzo J, Laurenzi Ch et al.: Use of rituximab in focal glomerulosclerosis relapses after renal transplantation. Transplantation 2009; 88, 3: 417-420.
73. Leroy S, Guigonis V, Bruckner D et al.: Succesful anti-TNFa treatment in a child with posttransplant recurrent focal segmental glomerulosclerosis. Am J of Transplantation 2009; 9: 858-861.
otrzymano/received: 2010-01-21 zaakceptowano/accepted: 2010-02-19 Adres/address: *Dominika Dęborska-Materkowska Klinika Medycyny Transplantacyjnej i Nefrologii Instytutu Transplantologii WUM ul. Nowogrodzka 59, 02-006 Warszawa tel.: (22) 502-12-32, fax: (22) 502-21-26 e-mail: dominika.debowska@wp.pl Artykuł Nawrót FSGS w nerce przeszczepionej w Czytelni Medycznej Borgis. |
Chcesz być na bieżąco? Polub nas na Facebooku: strona Wydawnictwa na Facebooku |








