|
© Borgis - Postępy Nauk Medycznych 2, s. 160-166
*Ewa Marcinowska-Suchowierska1, Magdalena Walicka1, Marek Tałałaj1, Wanda Horst-Sikorska2, Magdalena Ignaszak-Szczepaniak2, Ewa Sewerynek3
Suplementacja witaminy D u ludzi dorosłych – wytyczne**
Vitamin D supplementation in adults – guidelines
1Klinika Medycyny Rodzinnej i Chorób Wewnętrznych, Centrum Medycznego Kształcenia Podyplomowego w Warszawie
Kierownik Kliniki: prof. dr hab. med. Ewa Marcinowska-Suchowierska 2Katedra i Zakład Medycyny Rodzinnej, Uniwersytet Medyczny im. K. Marcinkowskiego w Poznaniu Kierownik Katedry: prof. dr hab. med. Wanda Horst-Sikorska 3Zakład Zaburzeń Endokrynnych i Metabolizmu Kostnego, Uniwersytet Medyczny w Łodzi Kierownik Zakładu: prof. dr hab. med. Ewa Sewerynek Streszczenie
Witamina D jest niezbędna do utrzymania prawidłowej gospodarki wapniowo-fosforanowej w organizmie (działanie klasyczne) oraz do zapewnienia prawidłowego funkcjonowania wielu tkanek, narządów, komórek niezwiązanych z gospodarką mineralną (działanie nieklasyczne). Niedobór witaminy D wywołuje u dorosłych osteomalację, zwiększa ryzyko złamania w osteoporozie, sprzyja rozwojowi chorób układu sercowo-naczyniowego, cukrzycy typu 1 i 2, stwardnienia rozsianego, choroby Leśniowskiego-Crohna oraz nowotworów: m.in. raka jelita grubego, piersi i gruczołu krokowego (1, 2, 3, 4, 5, 6, 7, 8, 9). Przyczyny niedoboru wit. D u zdrowej populacji to: zmniejszenie syntezy skórnej, a także niedostateczna podaż tej witaminy z dietą i w suplementach. Niedobór witaminy D (poziom 25(0H)D poniżej 20 ng/ml) jest powszechny. Występuje u kilkudziesięciu procent zdrowych ludzi w wielu regionach świata, niezależnie od rasy, płci i wieku. Ustalona przez Food and Nutrition Board w 1997 r. dawka dziennego spożycia witaminy D (RDA) w świetle obecnej wiedzy jest niewystarczająca. Największą barierą jest to, że dawka 50 ?g/dobę stanowi górną granicę w suplementach żywieniowych. W świetle aktualnej wiedzy, uważa się, że dorośli wymagają podaży minimum 800-1000 j.m./dobę w przypadku niedostatecznej ekspozycji na światło słoneczne (w Polsce od października do kwietnia). Dawkę tę należy podawać wszystkim osobom unikającym ekspozycji na promienie słoneczne oraz po 65. r.ż. ze względu na obniżoną syntezę skórną wit. D oraz udowodnione działanie przeciwzłamaniowe i przeciwupadkowe. Słowa kluczowe: witamina D, światło słoneczne, pożywienie, niedobory, suplementacja
Summary
Vitamin D is necessary for maintaining appropriate calcium and phosphate homeostasis in the body (classical function) and for ensuring appropriate functioning of many tissues, organs, cells not related to mineral economy (nonclassical function). Vitamin D deficiency causes in adults osteomalacia, increases the risk of fractures in osteoporosis, conduces the development of cardiovascular diseases, diabetes type 1 and 2, multiple sclerosis, Lesniowski-Crohn disease, and cancer, among them colon, breast, and prostate cancer. The causes for vitamin D deficiency in healthy population are: decreased level of cutaneus synthesis as well as inadequate intake of Vitamin D in food and in supplements. Vitami D deficiency (level 25(OH) D below 20 ng/ml) is common. It occurs in several dozen percent of healthy persons in many regions of the world, independent of race, gender and age. The daily dosage of Vitamin D consumption as set by Food and Nutrition Board in 1997 is insufficient. The biggest obstacle is that the dosage of 50 ?g/day is the highest level in food supplements. Nowadays, it is recommended that adults require a minimum of 800-1000 j.m./day when the exposition to the sun is inadequate (in Poland from October to April). This dosage should be given to all persons who avoid being exposed to sunlight and to persons older than 65 years because of decreased skin synthesis of Vitamin D and proven antifracture and antifalls effects. Key words: vitamin D, sunlight, food, inadequacy, supplementation
Wprowadzenie
Niedobór witaminy D jest brany pod uwagę jako czynnik ryzyka (9, 10, 11, 12, 14, 15, 16, 17): chorób sercowo-naczyniowych, zespołu metabolicznego i otyłości, chorób układu immunologicznego, nowotworów, osteoporozy, upadków i złamań kości.
Udział witaminy D w procesach zachodzących w organizmie przedstawiono na rycinie 1.
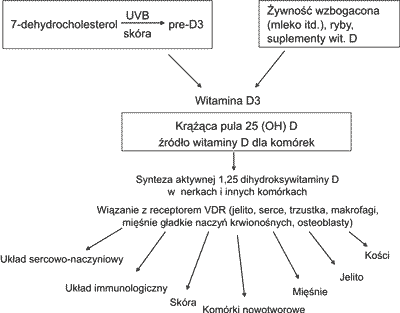 Ryc. 1. Działanie witaminy D3 ( Schwalfenberg G Canadian Family Physician 53: 841-54 May 2007).
Aktywna forma witaminy D-1,25 dihydroksywitamina D (1,25(OH)2D) po związaniu się z receptorem dla witaminy D (VDR, ang. vitamin D receptor) działa jako jądrowy czynnik transkrypcyjny. Bezpośrednio lub pośrednio 1,25(OH)2D oddziałuje na ponad 200 genów, m.in. odpowiedzialnych za syntezę reniny, insuliny, uwalnianie cytokin z limfocytów, wzrost i proliferację, zarówno mięśni gładkich naczyń, jak i kardiomiocytów (18).
Witamina D wpływa na układ krążenia poprzez układ renina-angiotensyna-aldosteron (RAA). Jej niedobór aktywuje układ RAA i skutkuje nadmierną proliferacją komórek mięśni gładkich naczyń krwionośnych oraz przerostem mięśnia lewej komory serca. Udowodniono związek pomiędzy hipowitaminozą D a zawałem serca, udarem mózgu, niewydolnością serca, nadciśnieniem tętniczym, występowaniem rzucawki i miażdżycy naczyń.
Niskie stężenie wit. D predysponuje do insulinooporności, dysfunkcji komórek beta trzustki, a w konsekwencji do otyłości i zespołu metabolicznego.
Aktywna postać wit. D produkowana jest w makrofagach w odpowiedzi na reakcję zapalną. Hamuje procesy zapalne wpływając na komórki, biorące udział w reakcjach autoimmunologicznych i moduluje odpowiedź limfocytów. Ekspresja receptorów VDR na makrofagach nasila procesy fagocytozy oraz zwiększa produkcję cytokin.
Obniżony poziom 1,25(OH)2D stwierdzono w stwardnieniu rozsianym, toczniu układowym, łuszczycy. Niski poziom wit. D jest czynnikiem ryzyka rozwoju lub progresji wielu nowotworów: raka piersi, prostaty, jelita grubego, nerki, płuca, trzustki. Badania nad ekspresją tkankową genu CYP27B1 kodującego 1α-hydroksylazę oraz receptorem wapniowym (CaR) wykazały, że lokalna (pozanerkowa) synteza aktywnej 1,25(OH)2D i pula zewnątrzkomórkowego Ca odgrywają istotna rolę w procesie karcinogenezy, regulując procesy proliferacji i różnicowania komórek oraz stymulując apoptozę. Uważana jest za kluczowy regulator funkcji komórkowych w różnych typach tkanek (8, 19, 20).
Niedobór witaminy D zwiększa ryzyko upadków, powodując w następstwie złamania kości. Potwierdzono związek pomiędzy zmniejszeniem masy mięśni (ubytek włókien mięśniowych zastępowanych tkanką tłuszczową – sarcopenia), który powoduje osłabienie siły mięśniowej i zwiększa skłonność do upadków a niedoborem witaminy D. Udowodniono w populacji osób powyżej 65. r.ż. przeciwzłamaniową efektywność witaminy D (13, 17, 21).
Metabolizm witaminy D w warunkach fizjologicznych
Określenie „witamina D” obejmuje grupę związków chemicznych z grupy steroidów o ogólnym wzorze C28H43OH. Spośród nich największe znaczenie ma witamina D2 (ergokalcyferol) i witamina D3 (cholekalcyferol).
Witaminy D (D2 i D3) nie wykazują działania biologicznego. Są one substancjami wyjściowymi, które w organizmie ulegają identycznemu cyklowi przemian z wytworzeniem 1,25-dihydroksywitaminy D (1,25(OH)2D,) – kalcytriolu, powszechnie uznanej za najbardziej aktywną postać witaminy D.
Obecnie wiadomo, że wytwarzanie 1,25(OH)2D zachodzi nie tylko w nerkach, ale w wielu komórkach oraz tkankach wykazujących aktywność 1α-hydroksylazy (działanie nieklasyczne). Synteza nerkowa związana jest z utrzymaniem prawidłowej homeostazy wapniowo-fosforanowej ustroju (działanie endokrynne, ogólnoustrojowe) poprzez oddziaływanie na takie tkanki docelowe jak: jelito, nerki, kość (działanie klasyczne).
Powstająca lokalnie 1,25(OH)2D reguluje proliferację i różnicowanie komórek oraz proces apoptozy m.in. w keratynocytach, makrofagach, komórkach mięśniowych, komórkach gruczołu piersiowego, nabłonka jelitowego (działanie para- i autokrynne). Postać ta jest uwalniana do krążenia i działa ogólnoustrojowo jedynie w przebiegu sarkoidozy i gruźlicy. 1,25(OH)2D wpływa także na wydzielanie insuliny przez trzustkę oraz parathormonu przez przytarczyce (22, 23).
Źródła witaminy D
Witamina D3 pochodzi w 20% z pokarmów (ryby, jaja, wątroba zwierzęca, produkty mleczne) oraz w 80% z syntezy skórnej jako produkt przemian zawartego w skórze 7-dehydrocholesterolu, zachodzących pod wpływem promieniowania ultrafioletowego. Synteza ta przebiega w 2 etapach:
– 7-dehydrocholesterol (7DHC) ulega przekształceniu w prowitaminę D (pre-D3) pod wpływem promieniowania ultrafioletowego o długości fali 290-320 nm (UVB);
– prowitamina D3 pod wpływem temperatury ciała ulega przekształceniu w witaminę D3.
Witamina D3 powstająca w głębszych warstwach naskórka, w pobliżu naczyń krwionośnych i limfatycznych, wiązana jest przez białko wiążące witaminę D (DBP – ang. vitamin D binding protein).
Witamina D2 znajduje się w pokarmach roślinnych oraz grzybach.
Jednostką międzynarodową (IU) witaminy D jest 0,025 μg czystego kalcyferolu.
U osób o jasnym zabarwieniu skóry 1 dawka rumieniowa (1 MED), tj. dawka promieni UV wywołująca minimalny rumień skóry, doprowadza do 10-krotnego wzrostu poziomu witaminy D3 w surowicy krwi na skutek uwolnienia około 30 μg D3 z 1 m2 powierzchni ciała w ciągu 24 h. Powrót do normalnego poziomu witaminy D3 podwyższonego po naświetleniu skóry promieniami UV następuje po kilku dniach. Zmianom tym u ludzi zdrowych towarzyszy niewielki wzrost poziomu 25(OH)D; u osób z niedoborami witaminy D obserwuje się 3-krotny wzrost poziomu 25(OH)D w krwi.
Efektywność syntezy skórnej ulega osłabieniu wraz ze starzeniem się organizmu; u osób po 70. r.ż. jest 4-krotnie mniejsza niż u młodych przy takiej samej ekspozycji na słońce. Stosowanie kremów ochronnych z filtrami anty-UVB również redukuje skórną syntezę witaminy D3 (23, 24).
Metabolizm witaminy D
W odróżnieniu od nieenzymatycznej syntezy witaminy D w skórze, przemiana witaminy D do 25(OH)D i 1,25(OH)2D wymaga obecności enzymów – hydroksylaz.
Pierwszym etapem jest hydroksylacja w wątrobie w pozycji 25 łańcucha bocznego, doprowadzająca do powstania nieaktywnej metabolicznie w fizjologicznych stężeniach 25-hydroksywitaminyD – 25(OH)D. Hydroksylacja do aktywnej 1,25(OH)2D zachodzi w nerkach, gdzie powstają także śladowe ilości 24,25(OH)2D oraz 25,26(OH)2D (4, 5).
Aktywność 25-hydroksylazy wątrobowej wzrasta pod wpływem prowitaminy D, stężenia DBP i niektórych leków (np. przeciwpadaczkowych), a maleje na skutek działania końcowych metabolitów tej przemiany. Aktywność 1α-hydroksylazy i/lub 24α-hydroksylazy wzrasta pod wpływem parathormonu (PTH) i peptydu PTH-podobnego (PTHrP), prostaglandyn oraz zmniejszenia kalcemii i fosfatemii.
Powstawanie aktywnej postaci witaminy D hamuje: wzrost poziomu 1,25(OH)2D, niedobór PTH i PTHrP, hiperkalcemia, hiperfosfatemia, kalcytonina oraz kwasica metaboliczna.
Metabolit wątrobowy 25(OH)D ulega eliminacji poprzez 24-hydroksylację oraz wydaleniu z żółcią, po uprzednim jego sprzężeniu z kwasem glukuronowym lub siarkowym. W warunkach fizjologicznych 3% z krążących w krwi metabolitów ulega wydaleniu z moczem i z kałem (23, 25).
Niedobory witaminy D
Definicja
Proponowaną terminologię oceny zaopatrzenia organizmu w witaminę D przedstawiono w tabeli 1.
Tabela 1. Ocena zaopatrzenia organizmu w witaminę D na podstawie stężenia 25(OH)D w surowicy krwi – terminologia (23, 25).
Przyczyny niedoborów witaminy D
Przyczyny niedoborów witaminy D w populacji przedstawiono w tabeli 2.
Tabela 2. Przyczyny niedoborów witaminy D.
Zmniejszona synteza skórna witaminy D i niedostateczna podaż z pożywieniem. Bez przebywania na słońcu lub dodatkowej suplementacji nie uzyskuje się z podaży dietetycznej (tłuste ryby, jak: łosoś (400 IU/100 g), makrela, sardynki, tran (400 IU/łyżeczkę), żółtko jaja kurzego (20 IU)) zalecanych stężeń witaminy D. W ostatnich kilkudziesięciu latach obserwuje się niekorzystne zmiany w składzie diety i związane z tym obniżenie spożycia witaminy D3; obecnie dominują w diecie tłuszcze nasycone, produkty wysoko przetworzone, żywność typu fast food o niskiej zawartości witaminy D.
Wytwarzanie w skórze witaminy D jest ograniczone w klimacie europejskim w okresie jesienno-zimowym. Ponieważ kąt padania promieni słonecznych jest niewielki, fotony UVB są absorbowane przez ozon w atmosferze. Syntezę zmniejsza też stosowanie kremów z filtrami przeciwsłonecznymi. Jasny kolor skóry wiąże się z bardziej efektywną syntezą wit. D. Z wiekiem zmniejsza się zdolność organizmu do wytwarzania witaminy D pod wpływem promieni UVB (24, 26, 27).
Niedobory witaminy D u osób otyłych. Osoby otyłe mają istotnie niższe stężenie 25(OH)D, częściowo z powodu kumulacji witaminy D w tkance tłuszczowej oraz być może unikania ekspozycji na światło słoneczne przy upośledzonej syntezie skórnej (stężenie witaminy D po ekspozycji na promieniowanie UVB jest o 57% niższe niż u osób z prawidłową masą ciała) lub zwiększonej syntezy aktywnego metabolitu witaminy D-1,25(OH)2D w nerkach (co w mechanizmie ujemnego sprzężenia zwrotnego hamuje produkcję 25(OH)D w wątrobie) (28, 29).
Niedobory witaminy D towarzyszące innym chorobom. U osób z zespołem złego wchłaniania, w niewyrównanej marskości wątroby, chorobach nerek lub przyjmujących leki przeciwdrgawkowe, ogólnoustrojowe niedobory wit. D są następstwem eliminacyjnej diety, upośledzonej syntezy skórnej, zaburzonej hydroksylacji, nadmiernego katabolizmu oraz zmniejszonej wrażliwości tkanek docelowych na 1,25(OH)2D (np. na skutek defektu receptora).
Barbiturany, fenydantoina i piramidon są induktorami mikrosomalnych enzymów wątrobowych (np. glukuronidaz). Indukcja wątrobowej hydroksylacji witaminy D przyspiesza wydalanie z żółcią glukuronowych nieaktywnych metabolitów witaminy D.
Zaburzenia metabolizmu witaminy D na etapie 1α-hydroksylacji prowadzą do znacznego obniżenia stężenia 1,25(OH)2D i ujawnienia objawów niedoboru witaminy D. Występują w chorobach dziedzicznych (witamino-D zależnej krzywicy typu I, w krzywicy hipofosfatemicznej) i nabytych (w przewlekłej niewydolności nerek, w ciężkich tubulopatiach, w niedoczynności przytarczyc, w rzekomej niedoczynności przytarczyc). Obniżona aktywność 1α-hydroksylazy jest przyczyną zmniejszonego stężenia 1,25(OH/)2D w osteoporozie, zwłaszcza starczej, zaburzeniach wydzielania GH, prolaktyny oraz insuliny (30).
Krzywica witamino-D zależna typu II jest reprezentatywnym zespołem spowodowanym genetycznym zaburzeniem receptora tkankowego 1,25(OH)2D.
Epidemiologia niedoboru witaminy D
Hipowitaminoza D wydaje się być epidemią w wielu populacjach świata. Niedobory witaminy D uważa się za jeden z poważniejszych problemów zdrowotnych u dzieci, młodych dorosłych, szczególnie Afroamerykanów oraz osób w średnim i starszym wieku. Ustalono, że stężenie 25(OH)D poniżej 20 ng/ml występuje u 36% zdrowych ludzi w wieku 18-29 lat, 42% czarnych kobiet w wieku 15-49 lat, 41% pacjentów ambulatoryjnych w wieku 49-83 lata i prawie 57% pacjentów oddziałów internistycznych w Stanach Zjednoczonych (31).
Częstość występowania niedoborów witaminy D w Europie jest jeszcze większa. Na podstawie oznaczeń biochemicznych stwierdzono je u 28-100% osób zdrowych i 70-100% hospitalizowanych dorosłych (32).
W Polsce nie dysponujemy danymi populacyjnymi dotyczącymi epidemiologii niedoborów witaminy D, ale jej niedobór stwierdzano w sezonie zimowym u 9 na każde 10 zbadanych kobiet w ramach projektu „OPTIFORD”, przeprowadzonego w pięciu krajach europejskich (10). W badaniu przeprowadzonym na małej grupie ciężarnych w III trymestrze średnie stężenie 25(OH)D w okresie zimowo-wiosennym wynosiło 9,93 ± 5,32 ng/ml (33, 34).
Niedobory witaminy D u matek w okresie ciąży skutkują hipowitaminozą D u noworodków, gdyż rozwijający się płód, a następnie noworodek jest całkowicie zależny od matczynych magazynów tej witaminy. Wykazano silną korelację między stężeniem 25(OH)D u matki i noworodka (28, 35).
Niedobór witaminy D jest powszechny u osób powyżej 65. r.ż. oraz u pacjentów z osteoporozą. Badania przeprowadzone u 8532 kobiet w okresie pomenopauzalnym (średni wiek 74,2 lata), pochodzących z Francji, Belgii, Danii, Włoch, Polski, Węgier, Wielkiej Brytanii, Hiszpanii i Niemiec wykazały, że średnie stężenie 25(OH)D wynosi u nich 24,4 ng/ml i istotnie różni się między poszczególnymi państwami. Najniższe stężenie 25-hydroksywitaminy D stwierdzono we Francji (25,75 ng/ml), a najwyższe w Hiszpanii (34 ng/ml). W całej badanej populacji niedobór witaminy D dotyczył 79,6 i 32,1% osób – jeżeli za punkt odcięcia przyjmiemy odpowiednio 30 i 20ng/ml (36, 37).
Wytyczne suplementacji witaminą D populacji osób dorosłych
Suplementacja witaminą D:
1. Element profilaktyki wczesnej w populacji zdrowej.
2. Leczenie niedoborów wit. D z indywidualnych wskazań u wybranych pacjentów.
Ad 1: Suplementacja witaminą D populacji zdrowej
Przyczyna. Przyczyną niedoboru witaminy D w zdrowej populacji Polski jest zmniejszenie syntezy skórnej (związane z szerokością geograficzną, procesami starzenia, stosowaniem filtrów przeciwsłonecznych, stylem życia), a także niedostateczna podaż witaminy D z pożywieniem.
Cel. Suplementacja witaminą D ma na celu zapewnienie poziomu 25(OH)D w surowicy wyższego niż 30 ng/ml.
Zapobieganie niedoborom wit. D:
– ekspozycja na słońce,
– podawanie wit. D doustnie,
– suplementacja skojarzona (naświetlanie skóry i podaż wit. D).
• Optymalne warunki ekspozycji skóry na promieniowanie UV w Polsce występują od maja do września. Czas przebywania na słońcu konieczny do dostatecznej syntezy witaminy D wynosi 20 minut dziennie (bez stosowania filtrów ochronnych); wystarczająca jest ekspozycja twarzy, rąk i przedramion (tj.15% powierzchni ciała). Alternatywnym sposobem wykorzystania syntezy skórnej może być naświetlanie lampą UVB (1 dawka rumieniowa 2-3 razy w tygodniu).
• Podawanie wit. D doustnie (minimum 800-1000 j.m./dobę) jest niezbędne w okresie niedostatecznej syntezy skórnej, tj. w Polsce od października do kwietnia.
• Witaminę D (minimum 800-1000 j.m./dobę) należy podawać wszystkim osobom, unikającym ekspozycji skórnych oraz osobom po 65. r.ż. przez cały rok ze względu na obniżoną syntezę skórną oraz udowodnione działanie przeciwzłamaniowe i przeciwupadkowe (tab. 3).
Tabela 3. Suplementacja witaminy D dla zdrowej populacji osób dorosłych.
Ad 2: Suplementacja niedoborów witaminy D u indywidualnych pacjentów
Deficyty i niedobory witaminy D mogą powstać nie tylko z powodu niedostatecznej syntezy skórnej czy niskiej podaży w diecie, ale także na skutek: zaburzonego wchłaniania w przewodzie pokarmowym, zmniejszonej hydroksylacji (niewydolność wątroby, nerek), nadmiernego katabolizmu (leki przeciwdrgawkowe) oraz zmniejszenia wrażliwości tkanek docelowych na 1,25(OH)2D (krzywica wit. D-oporna typ II).
W przypadkach niedostatecznej ekspozycji na światło słoneczne lub za małej podaży witaminy D w diecie podaje się ją doustnie. U osób nieprzestrzegających zaleceń lub nietolerujących doustnego przyjmowania leków, witaminę D można podawać parenteralnie.
U chorych z zaburzonym wchłanianiem w przewodzie pokarmowym, witaminę D podaje się w dużych dawkach doustnie lub pozajelitowo (postać niedostępna w Polsce). Dobre efekty leczenia niedoborów wit. D w tej grupie osób, podobnie jak u osób z otyłością skojarzoną z deficytem witaminy D, uzyskuje się poprzez stymulację syntezy skórnej, wykorzystując sztuczne źródła promieniowania UVB z monitorowaniem poziomu 25(OH)D co 3 miesiące.
U chorych z dysfunkcją wątroby lub nerek stosuje się aktywne metabolity witaminy D; w razie niedoboru kalcydiolu z przyczyn wątrobowych – kalcyfediol, a w razie niedoboru kalcytriolu z przyczyn nerkowych – alfakalcydiol (tab. 4).
Tabela 4. Leczenie przyczynowe pacjenta z niedoborem witaminy D lub zaburzeniami jej metabolizmu.
Rozpoznanie niedoborów wit. D upoważnia do stosowania znacznie większych dawek wit. D (leczniczych), zróżnicowanych w zależności od stopnia niedoboru (tab. 5). Dawka lecznicza w niedoborach ciężkich to co najmniej 5000 IU/d÷10 000 IU/d (około 50 000 IU/tydzień), w lekkim i średnim 2000÷3000 IU/d, a czas jej podaży to 1-3 miesiące (w zależności od stopnia niedoboru). Po osiągnięciu optymalnego stężenia 25(OH)D można przejść na dawkę podtrzymującą. W trakcie leczenia konieczne jest monitorowanie 25(OH)D w surowicy, a przy ciężkich niedoborach pomocne jest monitorowanie stężenia wapnia, aktywności fosfatazy alkalicznej oraz wydalania dobowego wapnia (kalciurii).
Tabela 5. Niedobory witaminy D (leczenie/suplementacja).
*czas podaży – aż do uzyskania poziomu optymalnego dla plejotropowego działania witaminy D (25(OH)D> 30 mg/ml).
Wyrównanie niedoboru witaminy D – uwagi praktyczne
• Siła działania wit. D2 jest mniejsza o 30% w porównaniu z wit. D3.
• Dobową dawkę wit. D można podawać alternatywnie w odpowiednich dawkach: co tydzień, co 2 lub 4 tygodnie (kumuluje się ona w organizmie), gdyż zapewnia to lepsze stosowanie się do zaleceń lekarskich (compliance).
• Dawka suplementacyjna wit. D powinna być większa u ludzi starych, z otyłością, zamieszkujących północne regiony świata, w okresie jesienno-zimowym, u osób o ciemnym zabarwieniu skóry, używających kremów ochronnych przed UVB, cierpiących na inne schorzenia zaburzające metabolizm wit. D.
• Kalcytriol i alfakalcydol są niewskazane do uzupełniania niedoborów wit. D w zdrowej populacji. Mają one zastosowanie w zaburzeniach hydroksylacji wit. D wskutek przewlekłej choroby wątroby lub nerek.
• Witaminę D należy podawać razem z posiłkiem, ponieważ jest ona wtedy lepiej wchłaniana.
Preparaty witaminy D 3 dostępne na polskim rynku
Aktywne metabolity i analogi witaminy D
**Wytyczne dotyczące suplementacji witaminy D u ludzi dorosłych zyskały aprobatę: Konsultanta Krajowego w Zakresie Interny – dra hab. med. Jacka Imieli, Konsultanta Krajowego w Zakresie Medycyny Rodzinnej – prof. dra hab. med. Witolda Lukasa, Przewodniczącego Fundacji Osteoporozy – prof. dra hab. med. Janusza Badurskiego, Przewodniczącego Polskiego Towarzystwa Osteoartrologii – dra hab. med. Edwarda Czerwińskiego, Przewodniczącego Wielodyscyplinarnego Forum Osteoporozy – prof. dra hab. med. Romana Lorenca. Piśmiennictwo
1. Giovannucci E: Vitamin D and cardiovascular disease. Curr Atheroscler Rep 2009 Nov; 11(6): 456-61.
2. Pfeifer M, Begerow B, Minne HW et al.: Effects of a short-term vitamin D(3) and calcium supplementation on blood pressure and parathyroid hormone levels in elderly women. J Clin Endocrinol Metab 2001 Apr; 86(4): 1633-7.
3. Forman JP, Giovannucci E, Holmes MD et al.: Plasma 25-hydroxyvitamin D levels and risk of incident hypertension. Hypertension. 2007 May; 49(5): 1063-9. Epub 2007 Mar 19.
4. Michos ED, Melamed ML: Vitamin D and cardiovascular disease risk. Curr Opin Clin Nutr Metab Care 2008.
5. Zittermann A, Koerfer R: Vitamin D in the prevention and treatment of coronary heart disease. Curr Opin Clin Nutr Matab Care 2008.
6. Michos ED: Vitamin D deficiency and the risk of incident Type 2 diabetes Future Cardiol. 2009 Jan; 5(1): 15-8.
7. Arnson Y, Amital H, Shoenfeld Y: Vitamin D and autoimmunity: new aetiological and therapeutic considerations. Ann Rheum Dis. 2007 Sep; 66(9): 1137-42.
8. Blaney GP, Albert PJ, Proal AD: Vitamin D metabolites as clinical markers in autoimmune and chronic diseas. Ann NY Acad Sci 2009 Sept; 1173: 384-90.
9. Peterlik M, Grant WB, Cross HS: Calcium, vitamin D and cancer. Anticancer Res 2009 Sep; 29(9): 3687-98.
10. Nemerovski CW, Dorsch MP, Simpson RU et al.: Vitamin D and cardiovascular disease. Pharmacotherapy. 2009 Jun; 29(6): 691-708.
11. Lee JH, O'Keefe JH, Bell D et al.: Vitamin D deficiency an important, common, and easily treatable cardiovascular risk factor? J Am Coll Cardiol 2008; 52: 11949-56.
12. Adams JS, Liu PT, Chun R et al.: Vitamin D in defense of the human immune response. Ann N Y Acad Sci 2007 Nov; 1117: 94-105.
13. Janssen I, Heymsfield SB, Ross R: Low realtive skeletal muscle mass (sarcopenia) in older persons is assiociated with functional impairment and physical disability. J Am Geriatr Soc 2002 May; 50(5): 889-96, 2.
14. Bischoff-Ferrari HA, Conzelmann M, Stähelin HB et al.: Is fall prevention by vitamin D mediated by a change in postural or dynamic baance? Osteoporos Int 2006; 656-63.
15. Fiatarone Singh MA, Singh NA, Hansen RD et al.: Methodology and baseline characteristics for the Sarcopenia and Hip Fracture study: a 5-year prospective study. J Gerontol A Biol Sci Med Sci 2009 May; 64(5): 568-74. National Research Laboratory for Glycobiology.
16. Korean Ministry of Science and Technology, Kyungju, Kyungbuk 780-714, South Korea. Kidney function and sarcopenia in the United States general population: NHANES III. Am J Nephtol 2007; 27 (3): 279-89.
17. Dawson-Hughes B, Staehelin HB, Orav JE et al.: Fall prevention with supplemental and active forms of vitamin D: a meta-analysis of randomised controlled trials. BMJ 2009 Oct 1; 339: b3692.
18. Holick MF: Vitamin D dficency. N Eng J Med 2007; 357: 266-81.
19. Lagunova Z, Porojnicu AC, Lindberg F et al.: The dependency of vitamin D status on body mass index, gender, age and season. Anticancer Res 2009 Sep; 29(9): 3713-2.
20. Vieth R: How to optimize vitamin D supplementation to prevent cancer, based on cellular adaptation and hydroxylase enzymology. Anticancer Res 2009 Sep; 29(9): 3675-84.
21. Janssen I, Heymsfield SB, Ross R: Low realtive skeletal muscle mass (sarcopenia) in older persons is assiociated with functional impairment and physical disability. J Am Geriatr Soc 2002 May; 50(5): 889-96, 2.
22. Giovannucci E: Expanding roles of vitamin D. J Clin Endocrinol 2009; 94(2): 418-420.
23. Kimball S, Fuleihan G, Vieth R: VITAMIN D: Growing Perspective. Clin Lab Scien 2008; 45(4): 339-415.
24. Holick MF: Vitamin D status: Measurement, interpretation, and clinical application. Ann Epidemiol 2009; 19: 74-78.
25. DeLuca H: Evolution of understanding of vitamin D. Nutr Rev 2008; 66(Supll. 2): 73-87.
26. Holic MF: High Prevalence of Vitamin D Inadequacy and Implications for Health. Mayo Clin Proc 2006; 81: 353-373.
27. Holic MF: The Role of Vitamin D for Bone Health and Fracture Prevention. Curr Osteoporos Rep 2006; 4: 96-102.
28. Arunabh S, Pollack S, Yeh J et al.: Body Fat Content and 25-Hydroxyvitamin D Levels in Healthy Women. J Clin Endocrinol Metab 2003; 88(1): 157-161.
29. Wortsman J, Matsuoka LY, Chen TC et al.: Decreased bioavailability of vitamin D in obesity. Am J Clin Nutr 2000; 72: 690-3.
30. Sikorski T, Marcinowska-Suchowierska E: Osteoporoza wtórna w chorobach przewodu pokarmowego z perspektywy minionych 5 lat. Post Nauk Med 2008; XXXI, (6): 366-381.
31. Marcinowska-Suchowierska E, Walicka M: Niedobory witaminy D – narastający problem społeczny. Family Medicine and Primary Care Review 2009; Vol. 11, No 3: 691-698.
32. Holic MF, Siris ES, Binkley N et al.: Prevalence of Vitamin D Inadequacy among Postmenopausal North American Women Receiving Osteoporosis Therapy. J Clin Endocrinol Metab 2005; 90: 3215-3224.
33. Dawodau A, Wagner CL: Mother – child vitamin deficiency: an international perspective. Arch Dis Child 2007; 92: 737-740.
34. Lewandowska H: Biuletyn Ministra Nauki i Szkolnictwa Wyższego 2005; 107.
35. Ginde A, Liu M, Camargo JR: Demographic differences and trends of vitamin D insufficiency in the US population 1988-2004. Arch Intern Med 2009; 169(6): 626-632.
36. Bruyere O et al.: Prevalence of vitamin D inadequacy is high in European postmenopausal women. Osteoporosis Int 2007; 18 (Suppl 1): S29-S175 P297.
37. Prentice A.: Vitamin D defficiency: a global perspective. Nutr Rev 2008; 66 (Supll 2): 153-164.
otrzymano/received: 2010-01-06 zaakceptowano/accepted: 2010-01-28 Adres/address: *Ewa Marcinowska-Suchowierska Klinika Medycyny Rodzinnej i Chorób Wewnętrznych CMKP SPSK im. prof. W. Orłowskiego ul. Czerniakowska 231, 00-416 Warszawa tel.: +48 (22) 628-69-50, fax: 622-79-81 e-mail: e.marcinowska@cmkp.edu.pl Artykuł Suplementacja witaminy D u ludzi dorosłych – wytyczne** w Czytelni Medycznej Borgis. |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Chcesz być na bieżąco? Polub nas na Facebooku: strona Wydawnictwa na Facebooku |








