|
© Borgis - Postępy Nauk Medycznych 10, s. 669-676
*Krzysztof Smarż
Metody diagnostyczne i terapeutyczne w rehabilitacji kardiologicznej. Testy po zawale serca i u chorych z niewydolnością serca
Diagnostic and therapeutic methods in cardiac rehabilitation – exercise testing after myocardial infarction and in patients with heart failure
Oddział Kliniczny Kardiologii Szpital Grochowski w Warszawie
Kierownik: prof. dr hab. med. Andrzej Budaj Streszczenie
Testy wysiłkowe, są często wykonywanymi badaniami u pacjentów z rozpoznaną chorobą wieńcową, po zawale serca lub angioplastyce wieńcowej jak również u chorych z niewydolnością serca o różnej, nie tylko niedokrwiennej etiologii. Badania te wykonuje się w celu oceny rokowania, skuteczności leczenia, oraz kwalifikacji do dalszego rodzaju terapii i modelu rehabilitacji kardiologicznej. U pacjentów z chorobą wieńcową najczęściej wykonywany jest elektrokardiograficzny test wysiłkowy na bieżni lub cykloergometrze rowerowym. W badaniu tym oceniane są parametry kliniczne – obecność i stopień nasilenia bólu wieńcowego, stopień zmęczenia, parametry hemodynamiczne – stopień wzrostu i dynamika zmian ciśnienia tętniczego, oraz parametry elektrokardiograficzne – stopień przyspieszenia akcji serca, morfologia zapisu ekg, zmiany odcinka ST, obecność zaburzeń rytmu i przewodzenia. Test submaksymalny wykonuje się do osiągnięcia przez chorego umiarkowanego zmęczenia, częstości akcji serca 120/min. lub 70% należnej maksymalnej częstości akcji serca lub osiągnięcia należnego w danej grupie wiekowej i zależnego od BMI pułapu obciążenia submaksymalnego. Test maksymalny to test ograniczony objawami. Jest przerywany w chwili wystąpienia objawów zmuszających do zakończenia badania, takich jak: ból w klatce piersiowej, duże zmęczenie, poziome lub skośne w dół obniżenie odcinka ST równe lub większe niż 2 mm, komorowe zaburzenia rytmu serca, spadek skurczowego ciśnienia tętniczego. Ten stopień wysiłku pozwala lepiej ocenić wydolność fizyczną. Testy ograniczone objawami są czulsze w wykrywaniu niedokrwienia. U pacjentów z niewydolnością serca poza testem elektrokardiograficznym, wykonuje się 6-minutowy test marszu i ergospirometryczny test wysiłkowy. Test marszu jest badaniem o wysokiej wartości rokowniczej, możliwym do wykonania prawie w każdych warunkach. Ergospirometryczny test wysiłkowy pozwala w pełni ocenić przyczyny ograniczonej tolerancji wysiłku, uwzględniając poza krążeniowymi, również parametry oddechowe. Oceniane w tym teście szczytowe zużycie tlenu jest najbardziej miarodajnym wyznacznikiem wydolności fizycznej. Słowa kluczowe: zawał serca, niewydolność serca, testy wysiłkowe
Summary
Exercise test is a commonly performed test in patients with diagnosed coronary artery disease, after myocardial infarction, percutaneous coronary angioplasty, as well as in patients with chronic, not only ischaemic, heart failure. Exercise test yields informations regarding risk stratification and assesment of prognosis, adequacy of medical treatment and assessment of functional capacity, for activity prescription and choice of rehabilitation model. In patients with ischaemic heart disease the most common is electrocardiographic exercise test on treadmill or cycle ergometr. Large number of clinical (fatigue, chest pain), haemodynamic (blood pressure response) and electrocardigraphic (heart rate response, ST- segment changes, rhythm disturbances) parameters is evaluated during exercise test. Exercise protocols can be either submaximal or symptom-limited. Submaximal tests have a predetermined end point, which is often defined as a moderate fatigue or peak heart rate of 120 beats/min or 70% predicted maximum heart rate or a submaximal MET level corrected by age and BMI. Symptom-limited tests are designed to continue until the patient demonstrates abnormal signs and/or symptoms that require termination of exercise such as: chest pain, large fatigue, horizontal or downsloping ST segment depression ≥ 2 mm, ventricular tachyarrythmias, drop in systolic blood pressure. Symptom-limited tests are more useful in physical efficiency estimation. These tests are more sensitive in ischaemic response detection. In patients with chronic heart failure six-minute walk test and cardio-pulmonary exercise test could be performed. Six-minute walk test has a significant power and is easy to perform in any conditions. Cardiopulmonary exercise test gives best estimation of peak functional capacity by direct oxygen consumption evaluation. Key words: myocardial infarction, heart failure, exercise testing
Wstęp
Testy wysiłkowe, zarówno u pacjentów po zawale serca jak i z niewydolnością serca, mają na celu wyodrębnienie grupy o złym rokowaniu. W przypadku chorych po zawale serca konieczne jest wyodrębnienie tych o najwyższym ryzyku nagłego zgonu i ponownego zawału serca. W stratyfikacji ryzyka posługujemy się danymi klinicznymi oraz wynikami badań dodatkowych. Na ich podstawie modyfikuje się leczenie farmakologiczne i określa wskazania do rewaskularyzacji tętnic wieńcowych. Test wysiłkowy jest także pomocny w wyborze odpowiedniego modelu rehabilitacji kardiologicznej. Nie bez znaczenia pozostaje fakt zwiększonego poczucia bezpieczeństwa chorych po wykonaniu takiej próby. W celu oceny rokowania poza elektrokardiograficznym testem wysiłkowym wykonuje się m.in. badanie echokardiograficzne z oceną frakcji wyrzutowej i 24-godzinne monitorowanie ekg. W niektórych sytuacjach konieczne jest uzupełnienie o dalsze badania takie, jak obciążeniowe badania obrazowe (scyntygrafia serca, echokardiografia) i/lub badanie elektrofizjologiczne.
U pacjentów z przewlekłą niewydolnością serca testy wysiłkowe wykonuje się w celu nie tylko określenia rokowania, lecz także kwalifikacji do odpowiedniego sposobu leczenia, z transplantacją serca włącznie. Oprócz klasycznych testów wysiłkowych elektrokardiograficznych, u tych chorych pomocne są testy wysiłkowe z oceną wymiany gazów oddechowych i sześciominutowy test marszu.
Wczesny pozawałowy test wysiłkowy
W dobie skutecznego leczenia zawału serca za pomocą pierwotnej angioplastyki wieńcowej zmalała rola wczesnych pozawałowych testów wysiłkowych. Pacjenci poddani skutecznej angioplastyce wieńcowej, przy braku istotnych zmian w pozostałych tętnicach wieńcowych mają nieduży obszar zawału i dobre rokowanie. Według wytycznych ACC/AHA (1, 2) test wysiłkowy po zawale serca może być wykonany w celu: 1) oceny stopnia wydolności fizycznej, 2) dla ustalenia dopuszczalnych obciążeń wysiłkiem w pracy i w domu, 3) ustalenia odpowiednich parametrów rehabilitacji kardiologicznej, 4) oceny skuteczności leczenia, 5) stratyfikacji ryzyka, 6) oceny występowania dolegliwości wieńcowych po zawale, 7) czy ustalenia możliwości powrotu do pracy zawodowej.
Tradycyjnie testy wysiłkowe po zawale serca dzieli się na submaksymalne i ograniczone objawami. Test submaksymalny wykonuje się do osiągnięcia przez chorego umiarkowanego zmęczenia (13 punktów według skali Borga), osiągnięcia wysiłkowej częstości akcji serca 120/min lub 70% należnej maksymalnej częstości akcji serca lub osiągnięcia należnego w danej grupie wiekowej i zależnego od BMI pułapu obciążenia submaksymalnego. Test maksymalny to test ograniczony objawami. Jest przerywany w chwili wystąpienia objawów zmuszających do zakończenia badania, takich jak: ból w klatce piersiowej, zmęczenie (16-18 punktów według skali Borga), poziome lub skośne w dół obniżenie odcinka ST równe lub większe niż 2 mm, komorowe zaburzenia rytmu serca, spadek skurczowego ciśnienia tętniczego. Ten stopień wysiłku pozwala lepiej ocenić wydolność fizyczną. Testy ograniczone objawami są czulsze w wykrywaniu niedokrwienia. U chorego z niepowikłanym przebiegiem zawału serca test submaksymalny można wykonać w 3-5 tej dobie. Test wysiłkowy ograniczony objawami można wykonywać od 5 tej doby niepowikłanego zawału serca.
Optymalny czas wykonania testu wysiłkowego po zawale serca pozostaje kwestią otwartą. Zaletą wykonania testu wysiłkowego przed wypisem jest pozytywny aspekt psychologiczny dla pacjenta oraz możliwość wykrycia zmian niedokrwiennych, które mogłyby pojawić się podczas codziennej aktywności chorego. Na podstawie wyniku tego testu ustala się również poziomy obciążenia w okresie poszpitalnej rehabilitacji kardiologicznej. Wykonywanie ograniczonego objawami testu do 3 tygodni po zawale u pacjentów z grupy niskiego ryzyka jest bezpieczne i lepiej pozwala ocenić wydolność fizyczną. Eksperci są zgodni co do tego, że przedwypisowy test wysiłkowy powinni mieć wykonani pacjenci nie leczeni inwazyjnie w trakcie hospitalizacji i którzy są potencjalnymi kandydatami do tego leczenia.
Wskazania do wykonania testu wysiłkowego po zawale serca (STEMI) wg ACC/AHA z 2004 r.
Klasa I
1. Test wysiłkowy powinien być wykonany w trakcie hospitalizacji lub wkrótce po wypise ze szpitala u pacjentów z zawałem serca nie leczonych inwazyjnie dla oceny indukowalnego niedokrwienia. (B)
2. U pacjentów ze spoczynkowym zmianami w ekg mogącymi utrudniać interpretację ekg wskazane jest wykonanie obciążeniowych badań obrazowych. (B)
Klasa IIb
Przedwypisowy test wysiłkowy dla doradzenia stopnia aktywności fizycznej lub oceny istotności klinicznej rozpoznanych w trakcie koronarografii zwężeń w tętnicach wieńcowych. (C)
Klasa III
1. Testów wysiłkowych nie powinno się wykonywać w 2-3 dniu zawału serca u pacjentów, którzy nie mieli skutecznej reperfuzji. (C)
2. Testów wysiłkowych nie powinno się wykonywać dla oceny pacjentów z niestabilną chorobą wieńcową, niewyrównaną niewydolnością serca, groźnymi dla życia zaburzeniami rytmu serca, chorobami znacznie ograniczającymi wydolność fizyczną i innymi bezwzględnymi przeciwwskazaniami do testów wysiłkowych. (C)
3. Testy wysiłkwe nie powinny być wykorzystywane do stratyfikacji ryzyka u pacjentów zakwalifikowanych już do rewaskularyzacji wieńcowej. (C)
Testy wysiłkowe wykonywane przez odpowiednio przeszkolony personel, ze ścisłym przestrzeganiem wskazań i przeciwwskazań są badaniami bezpiecznymi. Opisywane powikłania, ze zgonami włącznie, występują rzadko. Śmiertelne incydenty (zawał serca zakończony zgonem lub pęknięcie serca) zdarzają się w trzech przypadkach na 10 000 badań (0,03%), zawał serca nie zakończony zgonem i nagłe zatrzymanie krążenia – 9 na 10 000 (0,09%), częstoskurcz komorowy już zdecydowanie częściej, bo w 14 przypadkach na 1000 (1,4%) (3). Powyższe incydenty występują blisko dwa razy częściej podczas prób ograniczonych objawami.
Przebieg elektrokardiograficznego testu wysiłkowego
Elektrokardiograficzne testy wysiłkowe wykonywane są w odpowiednio przystosowanych pracowniach. Warunki, jakie powinna spełniać pracownia testów wysiłkowych, określają standardy towarzystw kardiologicznych. Zalecana jest dobra wentylacja powietrza, optymalna byłaby możliwość utrzymania stałej temperatury (zalecane 20-23°C). Konieczne jest wyposażenie pracowni w sprzęt reanimacyjny (defibrylator, zestaw do intubacji, zestaw leków kardiologicznych). Niezbędne jest również odpowiednie przeszkolenie personelu medycznego.
Do wykonania testu potrzebna jest zgoda pacjenta, odpowiednie przygotowanie chorego – lekki posiłek 2-3 godziny przed badaniem, unikanie większego wysiłku na około 12 godzin przed testem, wygodne ubranie. Lekarz nadzorujący badanie zbiera wywiad od pacjenta, przeprowadza krótkie badanie kliniczne, zapoznaje chorego z przebiegiem badania. Należy upewnić się co do przyjęcia stale przyjmowanych leków przez chorego.
Przeciwwskazania bezwzględne do wykonania elektrokardiograficznego testu wysiłkowego:
– świeży zawał serca (pierwsze 2 doby)
– niestabilna choroba wieńcowa
– nieopanowane zaburzenia rytmu, wywołujące dolegliwości lub zaburzenia hemodynamiczne
– objawowa ciężka stenoza aortalna
– niewyrównana niewydolność serca
– ostra zatorowość płucna
– ostre zapalenie mięśnia serca lub osierdzia
– czynne zapalenie wsierdzia
– ostra choroba niezwiązana z sercem (np. zakażenie, hypertyreoza), ostre rozwarstwienie aorty
– niesprawność fizyczna, która uniemożliwia prawidłowe i bezpieczne wykonanie testu
– brak zgody chorego na badanie.
Przeciwwskazania względne do wykonania elektrokardiograficznego testu wysiłkowego:
– zwężenie pnia lewej tętnicy wieńcowej
– umiarkowana stenoza zastawkowa, zaburzenia elektrolitowe
– ciężkie nadciśnienie tętnicze (≥ 200/110 mmHg)
– tachyarytmie/bradyarytmie
– kardiomiopatia przerostowa ze zwężeniem drogi odpływu
– blok przedsionkowo-komorowy wyższego stopnia
– psychiczny stan chorego uniemożliwiający przeprowadzenie badania.
Bezwzględne wskazania do przerwania elektrokardiograficznego testu wysiłkowego:
– uniesienie ST (≥ 0,1 mV) w odprowadzeniu innym niż blizna po zawale z załamkiem Q
– spadek ciśnienia skurczowego o ponad 10 mmHg względem wyjściowego pomimo wzrastającego obciążenia z towarzyszącymi innymi objawami niedokrwienia
– znacznie nasilony ból wieńcowy (umiarkowany do silnego – stopień 3 do 4)
– objawy z centralnego układu nerwowego (np. ataksja, zawroty głowy, stan przedomdleniowy)
– objawy pogorszonej perfuzji (zblednięcie lub sinica)
– utrwalony częstoskurcz komorowy
– techniczne trudności w monitorowaniu EKG lub ciśnienia tętniczego,
– życzenie przerwania badania przez chorego.
Względne wskazania do przerwania elektrokardiograficznego testu wysiłkowego:
– szybko nasilające się obniżenie ST (> 2 mm) horyzontalne lub zstępujące lub nagła zmiana osi serca
– spadek ciśnienia skurczowego o ponad 10 mmHg względem wyjściowego, pomimo wzrastającego obciążenia przy braku innych objawów niedokrwienia
– narastający ból wieńcowy
– znaczne zmęczenie, kurcze mięśni nóg, objawy chromania
– arytmia inna niż utrwalony częstoskurcz komorowy, tzn. skurcze komorowe dodatkowe wieloośrodkowe, trzy występujące po sobie pobudzenia komorowe, częstoskurcz nadkomorowy, bloki przedsionkowo-komorowe, bradykardia
– nadmierny wzrost ciśnienia tętniczego (ciśnienie skurczowe>250 mmHg i/lub rozkurczowe>115 mmHg)
– pojawienie się bloku odnogi pęczka Hisa, którego nie można odróżnić od częstoskurczu komorowego
– ogólny stan chorego (np. osłabienie, zimny pot, bladość skóry).
Protokoły testów wysiłkowych
W zależności od wyposażenia pracowni testy wysiłkowe mogą być wykonywane na cykloergometrze rowerowym lub na ruchomej bieżni. Są to testy ze stopniowo narastającym obciążeniem (ryc. 1). Najczęściej stosowanym protokołem jest protokół Bruce´a lub zmodyfikowany protokół Bruce´a. Podstawową jednostką miary wysiłku jest ekwiwalent metaboliczny–MET.
 Ryc. 1. Schemat testu wysiłkowego.
Jest to jednostka spoczynkowego zużycia tlenu i wynosi 3,5 ml O2/kg/min. Zmienia się w zależności od tempa przemian metabolicznych – np. w gorączce, chorobach tarczycy, przy otyłości (4).
W trakcie testu wysiłkowego ocenia się zmiany elektrokardiograficzne, hemodynamiczne i kliniczne.
Zmiany elektrokardiograficzne
Zapis ekg ocenia się przed, w trakcie i minimum do 3 minut po wysiłku. Analizuje się przynajmniej trzy kolejne cykle (nigdy jeden). W ocenie elektrokardiogramu pomocne są komputerowe uśrednienia. Oceniając należy zwrócić uwagę czy istnieją spoczynkowe obniżenia ST o ponad 0,1 mV, czy odcinek PR przebiega w linii izoelektrycznej. Pomiaru ST dokonuje się 60–80 ms za punktem J (ryc. 2). Ocenia się charakter obniżenia ST- horyzontalny, wstępujący lub zstępujący, zachowanie się zmian ST w stosunku do częstości akcji serca, liczbę odprowadzeń ze zmianami ST i czas ich utrzymywania się. Z innych elementów, poza zmianami ST można oceniać zmiany amplitudy załamka R, QRS, T, czas trwania QT, dyspersję QT. Znaczenie rokownicze ma stopień przyspieszenia akcji serca w trakcie wysiłku względem wzrastającego obciążenia – wydolność chronotropowa, szybkość zwalniania częstości akcji serca w okresie odpoczynku, obecność arytmii i zaburzeń przewodzenia. Na interpretację wyniku testu wysiłkowego mają wpływ spoczynkowe obniżenia ST powyżej 1 mm, zaburzenia przewodzenia śródkomorowego powodowane przez przerosty komór, zespoły preekscytacji, stymulację komorową, bloki odnóg pęczka Hisa.
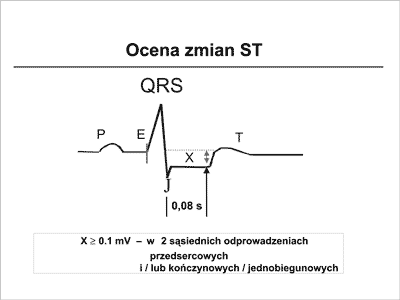 Ryc. 2. Sposób oceny zmian ST w trakcie testu wysiłkowego.
Utrwalony blok prawej odnogi pęczka Hisa (RBBB) nie wpływa na interpretację testu wysiłkowego, za wyjątkiem odprowadzeń przedsercowych V1-V3. Występujące w tych odprowadzeniach wyjściowe obniżenia ST ulegają fizjologicznemu pogłębieniu w trakcie wysiłku i mogą maskować niedokrwienie. Utrwalony blok lewej odnogi pęczka Hisa (LBBB) uniemożliwia ocenę zmian ST w trakcie wysiłku ze względu na duże obniżenie ST w trakcie wysiłku zarówno przy niedokrwieniu jak i bez niedokrwienia. LBBB pojawiający się przy częstości rytmu poniżej 120/min. może świadczyć o niedokrwieniu a występujący przy częstotliwości powyżej 120/min. częściej jest wynikiem aberracji przewodzenia.
Zmiany hemodynamiczne
Ciśnienie tętnicze
W warunkach fizjologicznych ciśnienie skurczowe wzrasta w trakcie wysiłku, ciśnienie rozkurczowe zaś pozostaje na stałym poziomie lub się obniża. Za reakcję nieprawidłową przyjmuje się wzrost ciśnienia skurczowego o mniej niż 20-30 mmHg lub jego spadek w stosunku do wartości w spoczynku. Brak wzrostu ciśnienia skurczowego powyżej 110 mmHg uznawany jest również za nieprawidłowy. Zbyt mały wzrost skurczowego ciśnienia tętniczego w stosunku do obciążenia lub spadek w trakcie wysiłku może być spowodowany zwężeniem w drodze odpływu lewej komory (stenoza aortalna, kardiomiopatia przerostowa z zawężaniem w drodze odpływu), ciężką dysfunkcją lewokomorową, niedokrwieniem lub jako skutek stosowanej farmakoterapii.
Akcja serca
Docelową częstość akcji serca najczęściej wylicza się w oparciu o wzór 220-wiek (w latach). Test wysiłkowy maksymalny jest wykonywany do osiągnięcia 90-100% tętna maksymalnego, submaksymalny – 70% (1). W trakcie testu ocenia się zarówno czynność serca w spoczynku, przed rozpoczęciem wysiłku, stopień przyrostu akcji serca w trakcie wysiłku oraz szybkość zwalniania w okresie odpoczynku.
Przyczyny nadmiernie przyspieszonej akcji serca w trakcie wysiłku lub w fazie odpoczynku:
– zły stan ogólny
– długotrwałe unieruchomienie
– niedokrwistość
– zaburzenia metaboliczne (np. hipertyreoza)
– nadmierna aktywacja adrenergiczna
– hipowolemia
– przyjmowanie leków rozszerzających łożysko naczyniowe.
Przyczyny bradykardii spoczynkowej lub niedostatecznego przyspieszania akcji serca w trakcie wysiłku:
– trening fizyczny
– niewydolność węzła zatokowego
– zaburzenia układu autonomicznego w chorobach metabolicznych (np. neuropatia cukrzycowa)
– stosowanie leków zwalniających akcję serca (np. β-blokery, iwabradyna, blokery kanałów wapniowych).
Ocena kliniczna
W ocenie klinicznej bierzemy pod uwagę wydolność wysiłkową, czas trwania wysiłku, stopień zmęczenia, obecność bólu wieńcowego, dolegliwości zmuszające do zakończenia badania, ogólny stan kliniczny (obecność objawów ze strony układu nerwowego – niezborność, zawroty głowy, objawy zmniejszonej perfuzji obwodowej – poty, zblednięcie, osłabienie). Stopień zmęczenia ocenia się najczęściej według skali Borga.
Skala zmęczenia według Borga – oryginalna (5).
Bardziej przydatna praktycznie jest skrócona forma skali Borga (6).
Skala nasilenia dławicy piersiowej w czasie próby (7).
Maksymalną wykonaną pracę wyraża się w ekwiwalentach metabolicznych (MET) lub w watach (W).
W ocenie dolegliwości wieńcowych ocenia się charakter bólu wieńcowego, stopień jego nasilenia, narastanie w trakcie wysiłku, czas od początku wysiłku do wystąpienia bólu wieńcowego, szybkość ustępowania bólu po zaprzestaniu wysiłku.
Jako niekorzystne rokowniczo parametry po zawale serca przyjmuje się: niedokrwienne obniżenie ST>1 mm (przy niskim obciążeniu), wydolność czynnościowa <5 MET, niewystarczający wzrost RR (RRs <110 mmHg lub wzrost <30 mmHg względem wartości w spoczynku) (5).
Obecnie zalecany opis próby wysiłkowej powinien zawierać szereg parametrów (8), które znajdzie czytelnik w rozdziale „Współczesna rola testów wysiłkowych EKG i jej znaczenie w rehabilitacji kardiologicznej”.
Ergospirometryczny test wysiłkowy (CPET – Cardiopulmonary exercise test)
CPET pozwala dokładniej niż klasyczny wysiłkowy test elektrokardiograficzny ocenić wydolność fizyczną. Ułatwia różnicowanie przyczyn niskiej wydolności fizycznej, monitorowanie efektów leczenia i dalsze decyzje terapeutyczne.
Wskazania do wykonania ergospirometrycznego testu wysiłkowego według ACC/AHA (9):
Klasa I
1. Ocena wydolności wysiłkowej i efektów leczenia w grupie pacjentów z niewydolnością serca, pod kątem wskazań do przeszczepu serca.
2. Różnicowanie przyczyn duszności (sercowa, płucna) powodowanej przez wysiłek lub różnicowanie przyczyny upośledzonej wydolności wysiłkowej, jeśli są niejasne.
Klasa IIa
Ocena wydolności wysiłkowej pacjentów, u których dane z tradycyjnego testu (czas trwania wysiłku, wielkość wykonanej pracy) są niejasne.
Klasa IIb
1. Ocena skuteczności określonego postępowania leczniczego w grupie pacjentów, u których poprawa tolerancji wysiłku jest ważnym celem lub stanowi punkt końcowy.
2. Określenie intensywności treningu fizycznego jako elementu rehabilitacji kardiologicznej.
Klasa III
Rutynowa ocena wydolności wysiłkowej.
W trakcie CPET oprócz parametrów ocenianych w elektrokardiogaficznym teście wysiłkowym – klinicznych, hemodynamicznych, elektrokardiograficznych, dodatkowo mierzone są parametry wentylacyjne – liczba oddechów na minutę, objętość oddechowa, wentylacja minutowa, zużycie tlenu, wydalanie dwutlenku węgla oraz pochodne parametry.
Ocenianie zmienne w teście ergospirometrycznym (poza ww. parametrami testu wysiłkowego) (10, 12).
Parametry podstawowe:
– VO2 (oxygen uptake) – pochłanianie tlenu
– VO2/kg (oxygen uptake/weight) – pochłanianie tlenu w przeliczeniu na kilogram masy ciała
– VCO2 (CO2 production) – wydalanie dwutlenku węgla
– RER (respiratory exchange ratio) – współczynnik wymiany oddechowej RER =VCO2/VO2
– AT (anaerobic threshold) – próg beztlenowy
– VO2 AT, VO2/kg AT – pochłanianie tlenu na progu glikolizy beztlenowej
– VO2Pulse (puls tlenowy) – pochłanianie tlenu w przeliczeniu na jeden skurcz serca
Parametry wentylacyjne i wymiany gazowej:
– VE (minute ventilation) – wentylacja minutowa
– VT (tidal volume) – objętość oddechowa
– BF (breath frequency) – częstość oddechów na minutę
– BR (breathing reserve) – VE max predicted – VE reached – różnica w wentylacji minutowej predykcyjnej a osiągniętej
– EQ O2 (ventilatory equivalent for O2) – ekwiwalent wentylacyjny dla tlenu = VE/VO2 – wentylacja minutowa niezbędna do wychwytu 1 litra tlenu (parametr wyliczany)
– EQ CO2 (ventilatory equivalent for CO2) – ekwiwalent wentylacyjny dla dwutlenku węgla = VE/VCO2 – wentylacja minutowa niezbędna do wydalenia 1 litra dwutlenku węgla (parametr wyliczany)
– VE/VCO2 slope – współczynnik nachylenia krzywej regresji
– PET O2 – zawartość tlenu w powietrzu końcowowydechowym
– PET CO2 – zawartość dwutlenku węgla w powietrzu końcowowydechowym.
Maksymalne zużycie tlenu (VO2max) podczas wysiłku fizycznego jest miarą wydolności wysiłkowej. Jest to maksymalna ilość tlenu, którą może pobrać osoba z wdychanego powietrza w trakcie wysiłku fizycznego obejmującego dużą część masy mięśniowej.
VO2 może wzrosnąć ze spoczynkowych wartości około 3,5 ml/kg/min. (około 250 ml/min. dla osoby w średnim wieku) piętnastokrotnie (30-50 ml/kg/min.). U wysportowanych osób wzrost VO2 może być nawet dwudziestokrotny (do 80 ml/kg/min.) (12).
U pacjentów ze schorzeniami układu krążenia osiągnięcie maksymalnego zużycia tlenu jest najczęściej niemożliwe. Dlatego oceniane jest szczytowe zużycie tlenu (peakVO2) – zużycie tlenu na szczycie wysiłku. Jest to pobierana ilość tlenu przy wysiłku powodującym zmęczenie 15-16 punktów w skali Borga. Aby test był diagnostycznie przydatny powinien być przekroczony próg wentylacji beztlenowej (AT – ventilatory anaerobic threshold). Jest to graniczna wartość wysiłkowego pochłaniania tlenu, powyżej której dalszemu wysiłkowi towarzyszy wzrost wydalania dwutlenku węgla a w metabolizmie mięśni zaczynają dominować przemiany beztlenowe. Oceniane parametry wymiany gazowej pozwalają na ustalenie pozasercowych przyczyn obniżonej wydolności fizycznej (ryc. 3). Wykonywana przed wysiłkiem spoczynkowa spirometria wnosi dodatkowe informacje przydatne w różnicowaniu sercowych i płucnych przyczyn duszności i niskiej wydolności fizycznej. Maksymalne zużycie tlenu w teście wysiłkowym jest przedstawiane jako obiektywny wskaźnik prognostyczny, szczególnie przydatny przy określaniu wskazań i czasu wykonania transplantacji serca u pacjentów z zaawansowaną skurczową niewydolnością serca. Szczytowe zużycie tlenu jest nieinwazyjnym wskaźnikiem minutowego rzutu serca i jego odpowiedzi na wysiłek. U pacjentów z zaawansowaną niewydolnością serca na zużycie tlenu, mają wpływ również pozasercowe czynniki, takie jak masa mięśniowa, krążenie obwodowe, choroby układu oddechowego. Kwalifikację do transplantacji serca ułatwia zaproponowana przez Webera w 1982 roku czterostopniowa skala zaawansowania niewydolności serca w zależności od szczytowego zużycia tlenu w teście wysiłkowym. Za bezwzględne wskazanie do transplantacji przyjmuje się szczytowe zużycie tlenu poniżej 10 ml/kg mc/min. (klasa D według Webera).
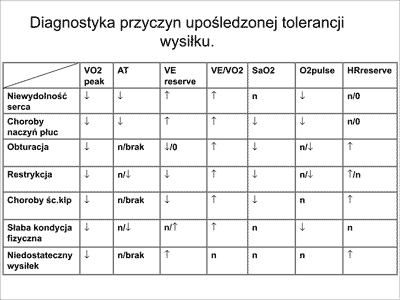 Ryc. 3. Diagnostyka przyczyn upośledzonej tolerancji wysiłku na podstawie ergospirometrycznego testu wysiłkowego (11).
Klasyfikacja stopnia nasilenia niewydolności serca według Webera (13).
Ocena rokowania u pacjentów z niewydolnością serca w zależności od VO2 max (14):
– VO2 max> 14 ml/kg/min. roczna przeżywalność 94%
– VO2 max <14 ml/kg/min. roczna przeżywalność 70%
– VO2 max <10 ml/kg/min. wskazanie do transplantacji.
Klasyfikacja intensywności wysiłku na podstawie VO2max (według AHA).
Poza oceną szczytowego zużycia tlenu parametrem o znaczeniu rokowniczym u pacjentów z niewydolnością serca jest parametr określający zależność między wentylacją minutową a wydalaniem dwutlenku węgla VE/VCO2 slope. VE/VCO2 jest to bezwzględna wartość wentylacji minutowej VE na jednostkę objętości wydychanego dwutlenku węgla. VE/VCO2 slope>34 świadczy o złym rokowaniu pacjentów z niewydolnością serca (15). VE/VCO2 slope jest bardziej czułym parametrem niż peakVO2 w identyfikacji zagrożonych pacjentów. Jak pokazała ostatnio przeprowadzona analiza 448 pacjentów z niewydolnością serca, grupa z VE/VCO2 slope powyżej 34 jest również grupą niejednorodną o zróżnicowanym ryzyku (16).
Wynik spiroergometrycznego testu wysiłkowego pozwala zakwalifikować pacjenta do odpowiedniego modelu rehabilitacji i ustalić stopień obciążenia wysiłkiem.
Sześciominutowy test marszu (6 MWT Six-Minute Walk Test)
Sześciominutowy test marszu, podobnie jak spiroergometryczny test wysiłkowy, znajduje zastosowanie w kardiologii w ocenie wydolności fizycznej, szczególnie u pacjentów z przewlekłą niewydolnością serca, zarówno w ocenie skuteczności leczenia jak i rokowania. Ze względu na brak możliwości monitorowania ekg i ciśnienia tętniczego w trakcie badania nie może być wykonywany u pacjentów do miesiąca po przebytym zawale serca. Badaniem tym oceniamy całkowitą wydolność organizmu zależną od układu krążenia, oddychania i narządu ruchu. Wykonanie badania jest stosunkowo proste i nie wymaga specjalnego oprzyrządowania. Do badania potrzebny jest korytarz o płaskiej równej powierzchni, długości 25-30 m, oznakowany co 3 m. Pacjent wykonuje marsz w swobodnym i dogodnym dla niego tempie, ocenia się dystans przebyty w ciągu 6 minut z oceną ciężkości wysiłku według skali Borga.
Według wytycznych ATS (17) sześciominutowy test marszu znajduje zastosowanie w ocenie skuteczności leczenia, ocenie stanu funkcjonalnego (pojedynczy pomiar), rokowania.
Sześciominutowy test marszu w ocenie skuteczności leczenia:
– w chorobach płuc – po transplantacji płuc, częściowej resekcji płuc, operacjach zmniejszających objętość płuc, rehabilitacji płucnej, w chorobach płuc przebiegających z obturacją (POChP)
– w chorobach układu sercowo-naczyniowego – w pierwotnym nadciśnieniu płucnym, przewlekłej niewydolności serca (przed i w trakcie leczenia farmakologicznego, po modyfikacji leków lub dawek leków, przed i po leczeniu elektrostymulacją, przed i po transplantacji serca).
Sześciominutowy test marszu w ocenie stanu funkcjonalnego:
– w chorobach płuc – POChP, włóknieniu płuc
– w chorobach układu sercowo-naczyniowego – w niewydolności serca, chorobach tętnic obwodowych
– w chorobach narządu ruchu – chorobach mięśni
– u chorych w starszym wieku.
Sześciominutowy test marszu w ocenie rokowania:
– w chorobach płuc – POChP
– w chorobach układu sercowo-naczyniowego – w niewydolności serca, w pierwotnym nadciśnieniu płucnym.
Przeciwwskazania bezwzględne do wykonania sześciominutowego testu marszu:
– niestabilna choroba wieńcowa, zawał serca w przeciągu ostatniego miesiąca (ATS)
– oraz bezwzględne przeciwwskazania do testu wysiłkowego.
Przeciwwskazania względne do wykonania sześciominutowego testu marszu:
– spoczynkowa tachykardia>120/min.
– spocznkowe RRs>180 mmHg, RRd>100 mmHg (ATS)
– oraz względne przeciwwskazania do testu wysiłkowego.
Wskazania do przerwania sześciominutowego testu marszu:
– ból w klatce piersiowej
– silna, nie tolerowana przez pacjenta duszność
– kurcze mięśni nóg/chromanie przestankowe
– zaburzenia równowagi,
– obfite poty, zblednięcie.
Większość sześciominutowych testów marszu jest wykonywana w celu oceny skuteczności leczenia – przed i po interwencji terapeutycznej.
Dane dotyczące wartości referencyjnych pochodzą z niewielkich grup badanych osób stanowiących najczęściej grupy kontrolne. W jednym badaniu w grupie 117 zdrowych mężczyzn dystans wynosił 580 m a w grupie 173 zdrowych kobiet 500 m (18). W innym badaniu w grupie 51 zdrowych dorosłych osób średni wynik wynosił 630 m (19). Różnice w wynikach wynikają z wielu zmiennych wpływających na pokonywany dystans. Czynniki wpływające na zmniejszenie dystansu w 6 MWT: niższy wzrost, większa masa ciała, płeć żeńska, starszy wiek, mniejsza długość korytarza, choroby płuc (POChP, astma, włóknienie płuc, choroby śródmiąższowe), choroby sercowo-naczyniowe (choroba wieńcowa, przebyty zawał serca, niewydolność krążenia, udar mózgu, choroby naczyń obwodowych), choroby układu mięśniowo-szkieletowego. Powtórzenie testu daje lepszy wynik o około 6% – efekt uczenia się. Wynik osiągany w trakcie sześciominutowego marszu pozwala zobiektywizować nasilenie niewydolności serca i w sposób liniowy koreluje z jej zaawansowaniem (20).
Zależność między klasą NYHA a dystansem osiąganym w czasie sześciominutowego testu marszu: (21)
– klasa I, II – dystans> 450 m
– klasa III, IV – dystans <450 m
Na podstawie dystansu osiągniętego w 6 MWT można wnioskować co do rokowania pacjentów z przewlekłą niewydolnością serca. Dane z badania SOLVD wskazują, że dystans pokonany w trakcie 6 MWT wyraźnie koreluje z roczną śmiertelnością w grupie pacjentów z przewlekłą niewydolnością serca (ryc. 4) (22).
 Ryc. 4. Rokowanie u pacjentów z niewydolnością serca a dystans pokonany w trakcie sześciominutowego testu marszu (22).
Zasady wykonywania testu dokładnie określają wytyczne ATS. Aby wykonać badanie pacjent musi być w stabilnym stanie ogólnym. Potrzebny jest korytarz długości 25-30 metrów, oznakowany co 3 metry. W trakcie badania pacjent idzie w dogodnym dla siebie tempie, najszybciej jak potrafi. Oceniany jest dystans jaki pokona, stopień zmęczenia według skali Borga, nasilenie duszności, ciśnienie tętnicze i tętno, a w wybranych przypadkach saturacja krwi przed rozpoczęciem i po zakończeniu badania.
5-stopniowa skala duszności
(wg American College of Sports Medicine Guidelines for Exercise Testing and Prescription)
Stosowany w Klinice Kardiologii CMKP protokół sześciominutowego testu marszu (na podstawie ATS – modyfikacja własna autora).
 Piśmiennictwo
1. Fletcher GF et al.: Exercise Standards for Testing and Training: A Statement for Healthcare Professionals From the American Heart Association.Circulation.2001; 104: 1694-1740.
2. Antman EM et al.: ACC/AHA Guidelines for the Management of Patients With ST-Elevation Myocardial Infarction – Executive Summary. A Report of the ACC/AHA Task Force on Practice Guidelines (Writting Committee to Revise the 1999 Guidelines for the Management of Patients With Acute Myocardial Infarction). J Am Coll Cardiol 2004;44:671-719.
3. Juneau M et al.: Symptom-limited versus low level exercise testing before hospital discharge after myocardial infarction. J Am Coll Cardiol, 1992;20:927-933.
4. Froelisher VF: „Interpretacja reakcji hemodynamicznych na test wysiłkowy”; w: Froelisher VF „Podręcznik testów wysiłkowych” Bel Corp Warszawa 1999 r.
5. Borg GA: Psychophysical bases of perceived exertion. Med Sci Sports Exerc. 1982; 14:377-381.
6. Froelicher VF: „Metody” w: Froelisher VF Podręcznik testów wysiłkowych. Bel Corp. Warszawa 1999 r.
7. Allred EN et al.: Short-term effects of carbon monoxide exposure on the exercise performance of subjects with coronary artery disease. N Engl JMed. 1989; 321: 1426-1432.
8. Kligfield P, Lauer MS: Exercise Electocardiogram Testing: Beyond the ST Segment. Circulation; 114: 2070-2082.
9. Gibbons RJ et al.: ACC/AHA guidelines for exercise testing: A report of the American Cllege of Cardiology/American Heart Association Tasc Force on Practice Guidelines J. Am. Coll. Cardiol., 1997; 30: 260 - 311.
10. Szmit S: Ergospirometryczna próba wysiłkowa – zastosowanie we współczesnej diagnostyce kardiologicznej. Kardiologia po dyplomie. 2005; 4(5):52-61.
11. Wasserman K: „Principles of exercise testing and interpretations” Lippincott Williams & Wilkins Philadelphia 2005.
12. Weisman IM et al.: ATS/ACCP Statement on Cardiopulmonary Exercise Testing. Am J Respir Crit Care Med. 2003;167:211-277.
13. Weber KT et al.: Oxygen utilization and ventilation during exercise in patients with chronic cardiac failure. Circulation. 1982;65:1213-1223.
14. Mancini DM et al.: Value of peak exercise oxygen consumption for optimal timing of cardiac transplantation in ambulatory patients with heart failure. Circulation. 1991;83:778-786.
15. Arena R et al.: Peak VO2 and VE/VCO2 slope in patients with heart failure: a prognostic comparision. Am Heart J. 2004;147:354-360.
16. Arena R et al.: Development of a ventilatory clasification system in patients with heart failure. Circulation. 2007;115:2410-2417.
17. ATS Statement: Guidelines for the Six-Minute Walk Test. Am J Respir Crit Care Med. 2002;166:111-117.
18. Miyamoto S et al.: Clinical correlates and prognostic significence of six-minute walk test in patients with primary pulmonary hypertension. Am J Respir Critic Care Med. 2000;161:487-492
19. Stevens D et al.: Comparison of hallway and treadmill six-minute walk tests. Am J Respir Critic Care Med. 1999;160:1540-1543.
20. Olsson LG et al.: Six minute corridor walk test as autcome mesure for the assessment of treatment in randomized, blinded intervention trials of chronic heart failure: a systemic review.Eur Heart J. 2005;26:778-793.
21. Frost AE et al.: The 6-minute walk test as an efficiency endpoint in pulmonary arterial hypertension clinical trials: Demonstration of a ceilin efect. Vasc Pharmac. 2005; 43:36-39.
22. Bittner V et al.: Prediction of mortality and morbidity with a 6-minute walk test in patients with left ventricular dysfunction. SOLVD Investigators. JAMA. 1993; 270:1702-7.
otrzymano/received: 2008-05-16 zaakceptowano/accepted: 2008-09-17 Adres/address: *Tomasz Jaxa-Chamiec Klinika Kardiologii CMKP ul. Grenadierów 51/59, 04-073 Warszawa tel.: (0-22) 871-11-42 e-mail: tomjch@kkcmkp.pl The whole paper Metody diagnostyczne i terapeutyczne w rehabilitacji kardiologicznej. Testy po zawale serca i u chorych z niewydolnością serca is also available at On-line Medical Library. |
Chcesz być na bieżąco? Polub nas na Facebooku: strona Wydawnictwa na Facebooku |








